- Главная
- Разное
- Образование
- Спорт
- Естествознание
- Природоведение
- Религиоведение
- Французский язык
- Черчение
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Математика
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, фоны, картинки для презентаций
- Экология
- Экономика
Презентация, доклад по частной хирургии заболевания и провреждения прямой кишки
Содержание
- 1. Презентация по частной хирургии заболевания и провреждения прямой кишки
- 2. После изучения темы студент должен Знать: Уметь:
- 3. Пальцевое исследование прямой кишки
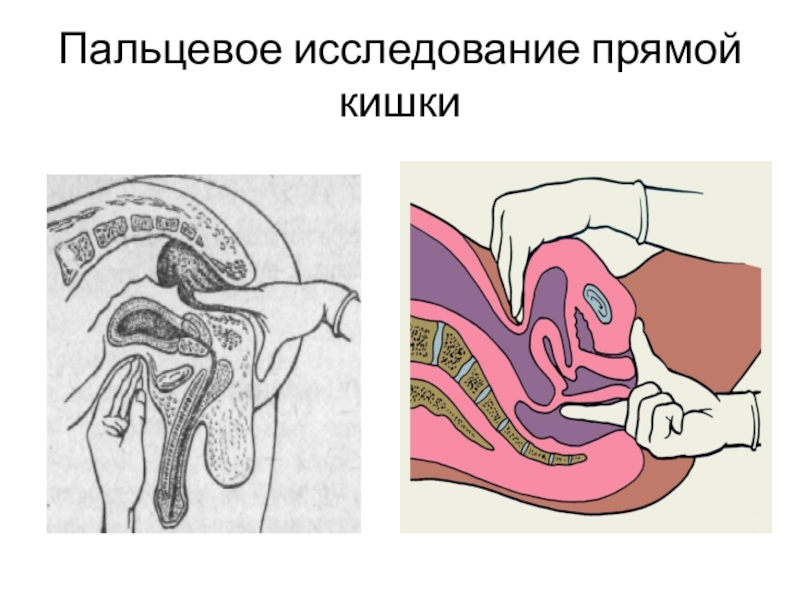
- 4. Пальцевое исследование прямой кишки
- 5. Повреждения прямой кишкиПовреждения прямой кишкиПовреждения прямой кишки
- 6. Пороки развития прямой кишки Атрезия прямой
- 7. Наиболее частые формы аномалий развития прямой кишкиА
- 8. Атрезия прямой кишки
- 9. Клинически проявляется беспокойством ребенка, срыгиванием, отказом от
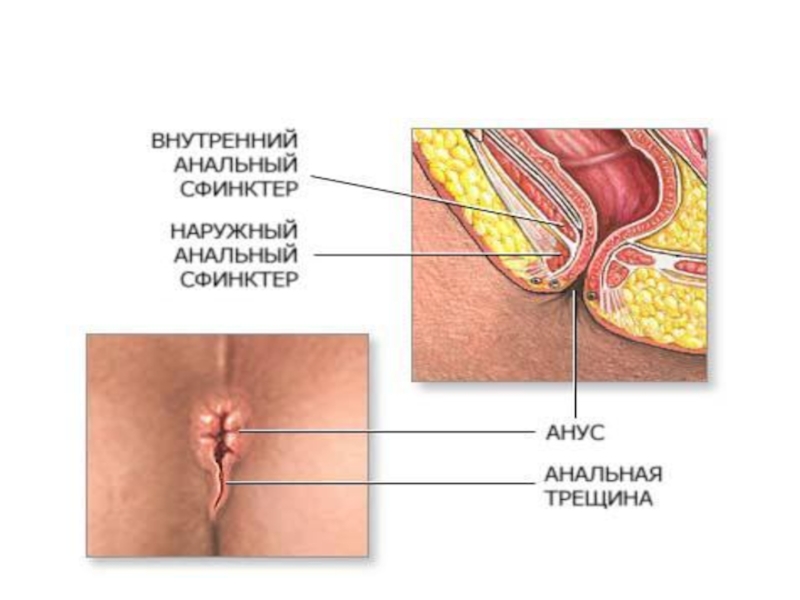
- 10. Заболевания прямой кишкиТрещина заднепроходного отверстияПричиной трещины заднего
- 11. Слайд 11
- 12. Выпадение прямой кишки Причиной выпадения прямой кишки
- 13. При выпадении прямой кишки ее необходимо вправить.
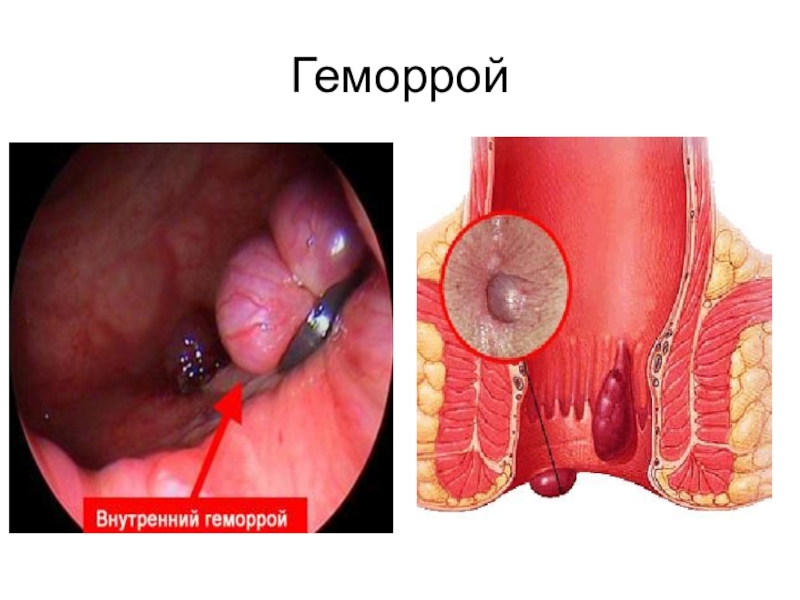
- 14. Геморрой Геморрой — варикозное расширение вен в
- 15. Геморрой
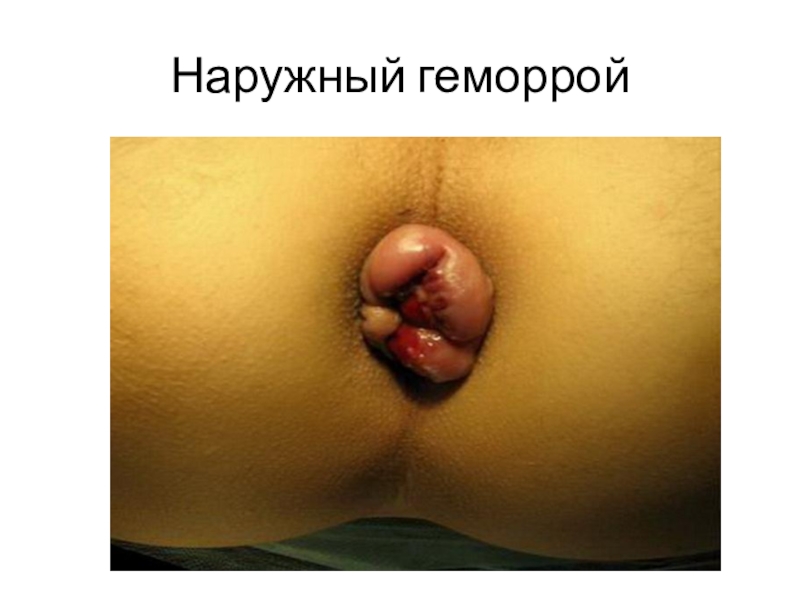
- 16. Наружный геморрой
- 17. Заболевание начинается постепенно. Вначале появляются неприятные ощущения
- 18. Осложнения геморрояОсложнение геморроя тромбозом узлов сопровождается сильными
- 19. Лечение геморрояДля обследования геморроя используют пальцевое исследование
- 20. Уход за пациентом Исход операции зависит от
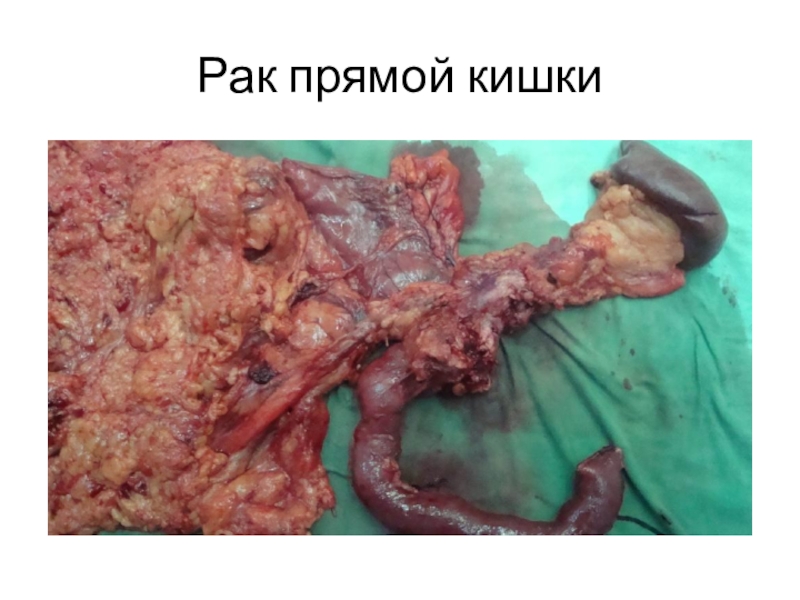
- 21. Рак прямой кишки Причиной рака прямой кишки
- 22. Рак прямой кишки
- 23. Для диагностики проводится рентгенологическое исследование — ирригография
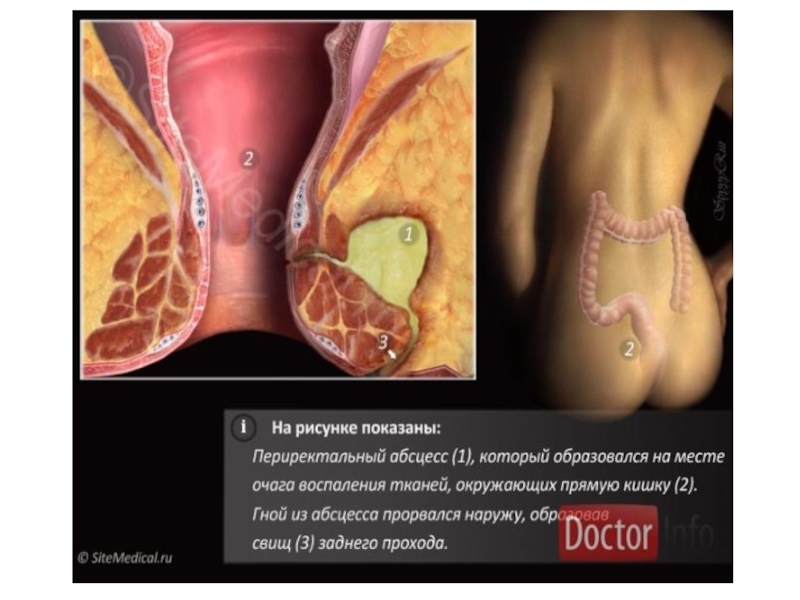
- 24. Парапроктит Парапроктит — это гнойное заболевание околопрямокишечной
- 25. Слайд 25
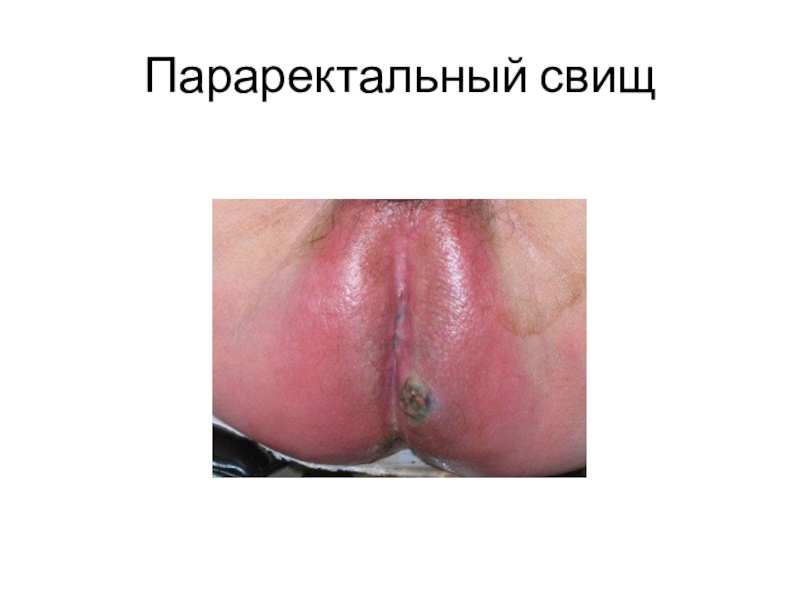
- 26. Параректальный свищ
- 27. Заболевание начинается внезапно. Появляются боли в промежности
- 28. Диагностику проводят пальпацией промежности или пальцевым обследованием
- 29. При обострении появляются боли, отек мягких тканей,
- 30. Сестринский процесс при заболеваниях прямой кишки1-й этап
- 31. При ирригоскопическом исследовании медсестра перед исследованием вводит
- 32. 2-й этап — диагностирование или определение проблем
- 33. 3-й этап — планирование сестринских вмешательств. Медсестре
- 34. 4-й этап — реализация плана сестринских вмешательств.Сестринские
- 35. ПОВРЕЖДЕНИЯ И ЗАБОЛЕВАНИЯ МОЧЕПОЛОВЫХ ОРГАНОВДля распознавания заболеваний
- 36. Почечная колика Почечная колика наблюдается при мочекаменной
- 37. Почечную колику необходимо дифференцировать с острым процессом
- 38. Острая задержка мочеиспускания Острая задержка мочеиспускания —
- 39. ГематурияГематурия — это наличие крови в моче.
- 40. Анурия Под анурией понимают прекращение выделения мочи
- 41. Повреждения органов мочеполовой системыПовреждения почкиПринято различать закрытые
- 42. Слайд 42
- 43. Чаще всего пациенты жалуются на боли в
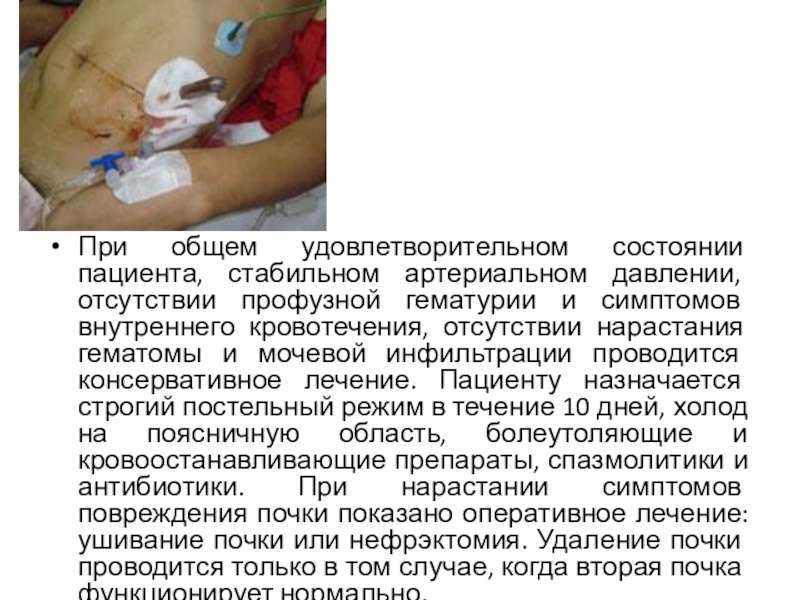
- 44. При оказании первой медицинской помощи необходимо уложить
- 45. При общем удовлетворительном состоянии пациента, стабильном артериальном
- 46. Уход за пациентом.После окончания операции на почке,
- 47. Повреждения мочевого пузыря Повреждение мочевого пузыря может
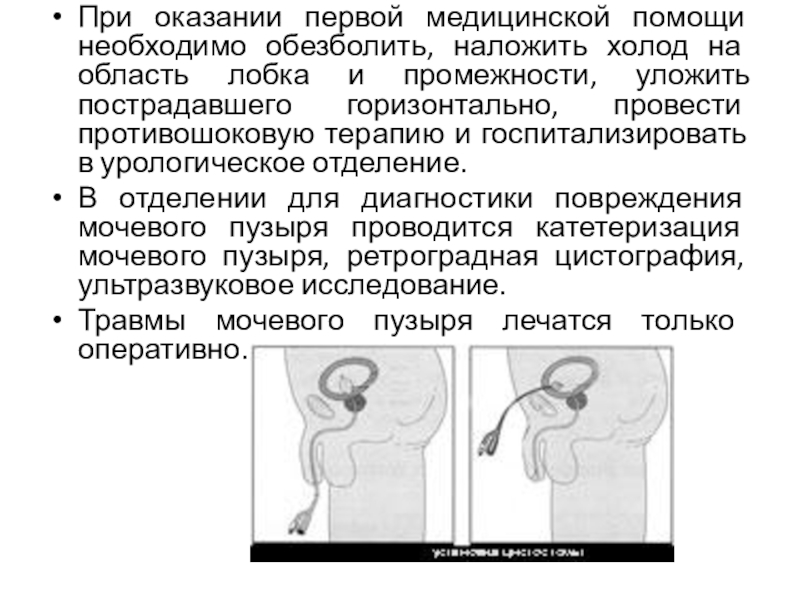
- 48. При оказании первой медицинской помощи необходимо обезболить,
- 49. Уход за пациентом.Обязательным условием завершения операции при
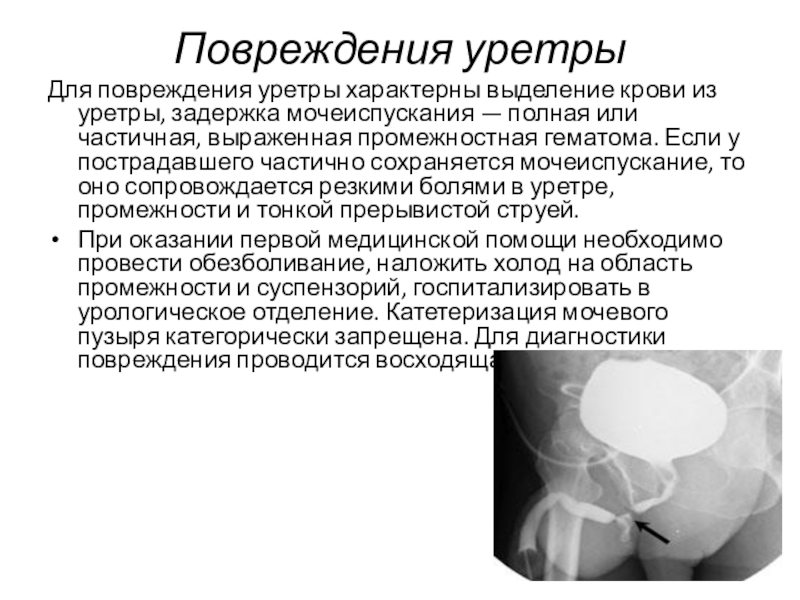
- 50. Повреждения уретры Для повреждения уретры характерны выделение
- 51. При легких повреждениях уретры, к которым относятся
- 52. Инородные тела уретры и мочевого пузыря Инородные
- 53. Пороки развития мочеполовой системы Аномалии и пороки
- 54. Аномалии почек, мочеточников и мочевого пузыря Агенезия
- 55. Гипоспадия — незаконченное формирование мочеиспускательного канала, характеризующееся
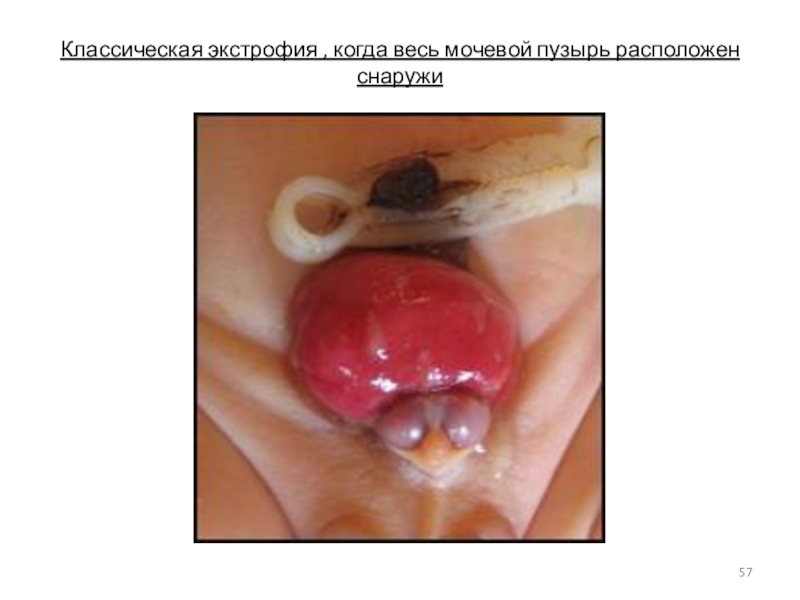
- 56. Экстрофия мочевого пузыря — отсутствие передней стенки
- 57. Классическая экстрофия , когда весь мочевой пузырь расположен снаружи
- 58. Кистозные заболевания почек у детей (схема).а —
- 59. Операция геминефроуретерэктомии (схема), а — перевязка и
- 60. Фимоз Фимозом называется сужение крайней плоти, вследствие
- 61. Лечение фимоза лазеромЛечение фимоза лазером представляет собой
- 62. Парафимоз (а) и его вправление по Терновскому
- 63. Парафимоз Парафимоз — это ущемление головки полового
- 64. Парафимоз
- 65. Крипторхизм Крипторхизм — неправильное расположение яичка. Яичко
- 66. Водянка яичка Водянка яичка может быть врожденной
- 67. Заболевания органов мочеполовой системыМочекаменная болезньПричинами мочекаменной болезни
- 68. Клинически заболевание проявляется почечной коликой. Сильная коликообразная
- 69. Для постановки диагноза необходимо провести рентгенологическое (внутривенную
- 70. В момент почечной колики пациенту вводятся обезболивающие
- 71. Туберкулез почки Туберкулез почки чаще бывает вторичным
- 72. Опухоли почки Опухоли почки могут быть первичными
- 73. Нефроптоз Нефроптоз — опущение почки. Причинами являются
- 74. Гидронефроз Гидронефроз — прогрессирующее расширение лоханки и
- 75. Паранефрит Паранефрит — воспаление околопочечной жировой клетчатки.
- 76. Уход за пациентом после операции на почке
- 77. Заболевания наружных половых органов Острый эпидидимоорхит.Эпидидимит —
- 78. Перекрут яичка Заболевание чаще встречается в детском
- 79. Острый баланопостит Баланопостит — это острое воспаление
- 80. Варикоцеле Варикоцеле — варикозное расширение вен семенного
- 81. Заболевания предстательной железыПростатитПростатит — воспаление предстательной железы.
- 82. Аденома предстательной железы Аденома предстательной железы —
- 83. Слайд 83
- 84. Слайд 84
- 85. Слайд 85
- 86. Уход за пациентомПосле операции на 1—2 дня
После изучения темы студент должен Знать: Уметь:
Слайд 5Повреждения прямой кишки
Повреждения прямой кишки
Повреждения прямой кишки бывают при переломах костей
таза, медицинских манипуляциях, введении инородного тела.
Клинически пациент отмечает боли внизу живота и в заднем проходе, тенезмы (позывы на стул), кровотечения из прямой кишки, усиление болей во время акта дефекации, при наличии раны — выделение из нее газов и кала. При наличии инородного тела в прямой кишке у больного наблюдается задержка газов и стула, тенезмы и выделение во время них грязно-слизистых выделений.
Оказание первой медицинской помощи складывается из обезболивания, наложения холода на область промежности и госпитализации в проктологическое отделение. Инородное тело вне стационара удалять нельзя.
При незначительных повреждениях проводится консервативное лечение: обезболивание, введение тампонов с мазями в прямую кишку.
При больших повреждениях проводится первичная хирургическая обработка раны через прямую кишку с ушиванием и дренированием.
Инородное тело удаляется только после анестезии, расширения сфинктера с помощью ректальных зеркал. Применение слабительных средств категорически запрещается.
Клинически пациент отмечает боли внизу живота и в заднем проходе, тенезмы (позывы на стул), кровотечения из прямой кишки, усиление болей во время акта дефекации, при наличии раны — выделение из нее газов и кала. При наличии инородного тела в прямой кишке у больного наблюдается задержка газов и стула, тенезмы и выделение во время них грязно-слизистых выделений.
Оказание первой медицинской помощи складывается из обезболивания, наложения холода на область промежности и госпитализации в проктологическое отделение. Инородное тело вне стационара удалять нельзя.
При незначительных повреждениях проводится консервативное лечение: обезболивание, введение тампонов с мазями в прямую кишку.
При больших повреждениях проводится первичная хирургическая обработка раны через прямую кишку с ушиванием и дренированием.
Инородное тело удаляется только после анестезии, расширения сфинктера с помощью ректальных зеркал. Применение слабительных средств категорически запрещается.
Слайд 6Пороки развития прямой кишки
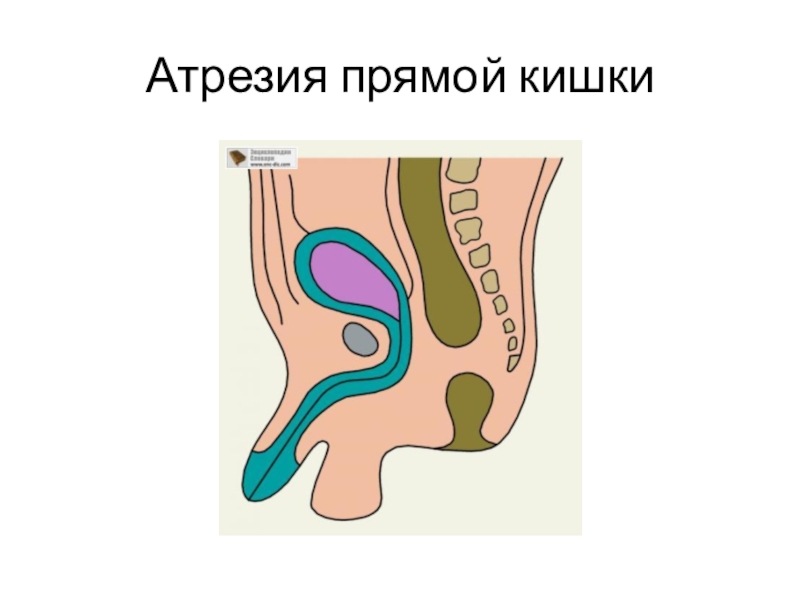
Атрезия прямой кишки
Классификация:
1. Атрезия заднепроходного отверстия, когда у
ребенка при рождении отсутствует анальное отверстие, а прямая кишка слепо заканчивается в прямокишечной клетчатке;
2. Атрезия прямой кишки, когда заднепроходное отверстие сформировано правильно, но на расстоянии 1—5 см от переходной складки прямая кишка заканчивается слепо
3.Атрезия прямой кишки со свищами в матку, влагалище, мочевой пузырь, уретру.
4. Атрезия прямой кишки и заднепроходного отверстия.
2. Атрезия прямой кишки, когда заднепроходное отверстие сформировано правильно, но на расстоянии 1—5 см от переходной складки прямая кишка заканчивается слепо
3.Атрезия прямой кишки со свищами в матку, влагалище, мочевой пузырь, уретру.
4. Атрезия прямой кишки и заднепроходного отверстия.
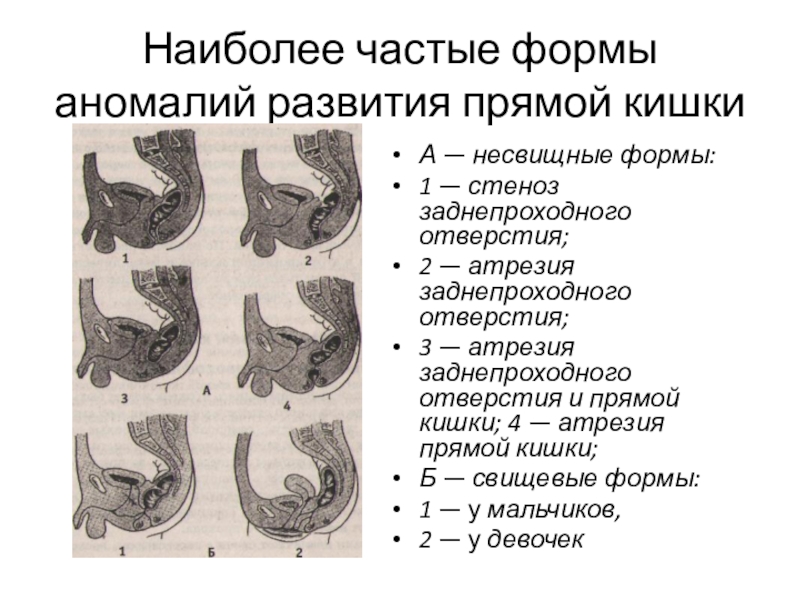
Слайд 7Наиболее частые формы аномалий развития прямой кишки
А — несвищные формы:
1
— стеноз заднепроходного отверстия;
2 — атрезия заднепроходного отверстия;
3 — атрезия заднепроходного отверстия и прямой кишки; 4 — атрезия прямой кишки;
Б — свищевые формы:
1 — у мальчиков,
2 — у девочек
2 — атрезия заднепроходного отверстия;
3 — атрезия заднепроходного отверстия и прямой кишки; 4 — атрезия прямой кишки;
Б — свищевые формы:
1 — у мальчиков,
2 — у девочек
Слайд 9Клинически проявляется беспокойством ребенка, срыгиванием, отказом от груди, отсутствием мекония, вздутием
живота. Если эти симптомы были не замечены, то развивается острая кишечная непроходимость. При свищевой форме будут выделения кала из влагалища или из мочевого пузыря. Медсестре, при отсутствии в первые сутки мекония у новорожденного, необходимо провести обследование с помощью резинового катетера через заднепроходное отверстие. В норме катетер можно провести на 10 см и более, а при атрезии прямой кишки он, встречая препятствие, сворачивается и выходит обратно, меконий на катетере отсутствует. Для подтверждения диагноза проводится рентгенологическое исследование в положении ребенка вниз головой. По наличию расстояния от газового пузыря в атрезированной кишке и металлической монетки, уложенной на анальное отверстие, судят о высоте атрезии.
Лечение только оперативное.
Лечение только оперативное.
Слайд 10Заболевания прямой кишки
Трещина заднепроходного отверстия
Причиной трещины заднего прохода может быть чрезмерное
растяжение анального отверстия каловыми массами, частые запоры или жидкий стул, геморрой, осложненные роды, частые потницы у детей в области промежности, глистная инвазия.
Основным симптомом является боль во время акта дефекации. На каловых массах обнаруживается алая кровь. При осмотре анального отверстия видны щелевидной формы трещины, края которых плотные. Трещина часто сочетается с воспалением кожи вокруг заднего прохода.
В лечении назначают свечи с анестезином, восходящий душ и сидячие ванны с отваром трав (ромашка, календула, чистотел и др. противовоспалительные травы) при температуре воды в 38-39 °С до 10-15 минут. После ванн рекомендуется смазывать трещины маслом шиповника или облепихи, солкосериловой, преднизолоновой или прополисной мазью.
Обязательно решается вопрос о нормализации диеты.
Оперативное лечение показано при отсутствии эффекта от лекарственной терапии.
Основным симптомом является боль во время акта дефекации. На каловых массах обнаруживается алая кровь. При осмотре анального отверстия видны щелевидной формы трещины, края которых плотные. Трещина часто сочетается с воспалением кожи вокруг заднего прохода.
В лечении назначают свечи с анестезином, восходящий душ и сидячие ванны с отваром трав (ромашка, календула, чистотел и др. противовоспалительные травы) при температуре воды в 38-39 °С до 10-15 минут. После ванн рекомендуется смазывать трещины маслом шиповника или облепихи, солкосериловой, преднизолоновой или прополисной мазью.
Обязательно решается вопрос о нормализации диеты.
Оперативное лечение показано при отсутствии эффекта от лекарственной терапии.
Слайд 12Выпадение прямой кишки
Причиной выпадения прямой кишки является недоразвитие (у детей) или
слабость (у взрослых людей) мышц тазового дна и сфинктера. Различают частичное и полное выпадение прямой кишки. При начальных стадиях выпадает только слизистая кишки, позднее выпадение становится полным. Выпавшая кишка имеет рельефную слизистую розового цвета. Если выпавшая кишка долго остается невправимой, она отекает, кровоточит, изъязвляется или ущемляется. Выпадение обычно происходит после акта дефекации, но в тяжелых случаях может выпадать при кашле, чихании, крике.
Слайд 13При выпадении прямой кишки ее необходимо вправить. Перед вправлением обязательно осматривается
слизистая кишки, чтобы исключить ущемление и некроз. Пациента укладывают на гинекологическое кресло или в коленно-локтевое положение, детей можно уложить на спину с приведенными ногами к животу. На выпавшую кишку накладывается салфетка, смоченная в вазелиновом масле, пальцами раздвигается сфинктер ануса, и кишка вправляется. После вправления необходимо лежать в течение 1 часа, у детей рекомендуют после вправления сблизить ягодицы и зафиксировать их полосками лейкопластыря. При невозможности вправить кишку пациента необходимо срочно госпитализировать в хирургическое отделение.
Лечение начинается с консервативных мероприятий: исключается натуживание при дефекации, физиолечение (ультразвук, УВЧ), лечебная физкультура, массаж мышц промежности. При консервативном безуспешном лечении применяется оперативное вмешательство.
Лечение начинается с консервативных мероприятий: исключается натуживание при дефекации, физиолечение (ультразвук, УВЧ), лечебная физкультура, массаж мышц промежности. При консервативном безуспешном лечении применяется оперативное вмешательство.
Слайд 14Геморрой
Геморрой — варикозное расширение вен в области заднепроходного отверстия.
Причиной геморроя являются
все заболевания, которые вызывают застой венозного кровообращения в брюшной полости. К предрасполагающим факторам относятся: наследственные, отсутствие клапанов в геморроидальных венах, сидячий образ жизни, беременность. К производящим факторам относятся: тяжелый физический труд, длительный кашель, натуживание при дефекации, опухоли малого таза и др.
Геморрой может быть наружным, внутренним (в подслизистой области анального канала), одиночным и множественным, острым и хроническим, неосложненным и осложненным кровотечением, воспалением, тромбозом, выпадением узла, ущемлением узла.
Геморрой может быть наружным, внутренним (в подслизистой области анального канала), одиночным и множественным, острым и хроническим, неосложненным и осложненным кровотечением, воспалением, тромбозом, выпадением узла, ущемлением узла.
Слайд 17Заболевание начинается постепенно. Вначале появляются неприятные ощущения в области ануса в
виде тяжести, зуда, влажности. Эти явления постепенно прогрессируют, больной во время дефекации при натуживании замечает появление шишек из ануса. При осмотре геморроидальные узлы в диаметре составляют 1—2 см. В спокойном состоянии узлы находятся в спавшемся состоянии, а при напряжении и дефекации становятся напряженными и плотными. В период осложнения при кровотечении во время или после акта дефекации из прямой кишки выделяется кровь. Кровотечение бывает различной интенсивности: кровь может выделяться каплями, струйкой, на белье или туалетной бумаге. Кровотечение вызывает постепенно нарастающую анемию. При осмотре в этом случае обнаруживаются в области шишки различной величины, кровоточащие язвы.
Слайд 18Осложнения геморроя
Осложнение геморроя тромбозом узлов сопровождается сильными болями, резко усиливающимися при
акте дефекации, задержке стула. Положение пациента резко усугубляется, если тромбированный узел выпадает и ущемляется сфинктером. Появляются резкие боли, и больной обычно вызывает скорую помощь. При осмотре геморроидальный узел плотный и болезненный, красносинего оттенка. Геморроидальные узлы могут воспаляться, тогда появляются симптомы воспаления: подъем температуры тела, интоксикация, сам узел и слизистая вокруг красного цвета, болезненны и горячие при пальпации. При внутренних геморроидальных узлах клиническая картина более выражена.
Слайд 19Лечение геморроя
Для обследования геморроя используют пальцевое исследование прямой кишки, ректороманоскопию, лабораторные
исследования крови.
Неосложненные формы геморроя подлежат консервативному лечению. В лечении применяется лечебная физкультура, нормализация диеты для обеспечения жидкого стула (включают много свеклы, моркови, яблоки, простоквашу, кефир), исключение из диеты острых продуктов и спиртных напитков, применение ванночек после акта дефекации и на ночь с противовоспалительными травами или антисептиками, восходящий душ. При кровотечении назначают кровоостанавливающие лекарственные препараты (свечи с адреналином, микроклизмы с 1—2% раствором кальция хлорида, дицинона), обезболивающие свечи (с анестезином, новокаином). При воспалении — противовоспалительные средства (свечи с ихтиолом, с гидрокортизоном, антибиотики и сульфаниламиды).
Неосложненные формы геморроя подлежат консервативному лечению. В лечении применяется лечебная физкультура, нормализация диеты для обеспечения жидкого стула (включают много свеклы, моркови, яблоки, простоквашу, кефир), исключение из диеты острых продуктов и спиртных напитков, применение ванночек после акта дефекации и на ночь с противовоспалительными травами или антисептиками, восходящий душ. При кровотечении назначают кровоостанавливающие лекарственные препараты (свечи с адреналином, микроклизмы с 1—2% раствором кальция хлорида, дицинона), обезболивающие свечи (с анестезином, новокаином). При воспалении — противовоспалительные средства (свечи с ихтиолом, с гидрокортизоном, антибиотики и сульфаниламиды).
Слайд 20Уход за пациентом
Исход операции зависит от подготовки пациента к оперативному вмешательству
и ухода после нее.
При подготовке к операции за 2 дня пациенту ограничивают прием пищи, исключаются продукты, содержащие клетчатку. Вечером за 1 сутки до операции назначается масляное слабительное. Вечером перед операцией пациенту тщательно очищают кишечник сифонной клизмой. За 2 часа до операции ставится клизма и после нее газоотводная трубка.
После операции назначается постельный режим на 1—2 дня. Два дня пациент находится на парентеральном питании, потом его переводят на жидкую пищу. На 3-й день на ночь назначается масляное слабительное (20 мл касторового масла), при отсутствии эффекта делается клизма из 100—150 мл подсолнечного масла. После акта дефекации обязательно проводится сидячая ванночка со слабым раствором калия перманганата. В дальнейшем следят, чтобы у пациента был постоянно мягкий стул. Для этого корректируют диету, рекомендуют утром натощак употреблять подсолнечное масло.
Перевязки проводятся ежедневно. Перед перевязкой обязательна теплая сидячая ванночка. Перевязки проводятся осторожно, тампоны из прямой кишки удаляются после обезболивания.
При подготовке к операции за 2 дня пациенту ограничивают прием пищи, исключаются продукты, содержащие клетчатку. Вечером за 1 сутки до операции назначается масляное слабительное. Вечером перед операцией пациенту тщательно очищают кишечник сифонной клизмой. За 2 часа до операции ставится клизма и после нее газоотводная трубка.
После операции назначается постельный режим на 1—2 дня. Два дня пациент находится на парентеральном питании, потом его переводят на жидкую пищу. На 3-й день на ночь назначается масляное слабительное (20 мл касторового масла), при отсутствии эффекта делается клизма из 100—150 мл подсолнечного масла. После акта дефекации обязательно проводится сидячая ванночка со слабым раствором калия перманганата. В дальнейшем следят, чтобы у пациента был постоянно мягкий стул. Для этого корректируют диету, рекомендуют утром натощак употреблять подсолнечное масло.
Перевязки проводятся ежедневно. Перед перевязкой обязательна теплая сидячая ванночка. Перевязки проводятся осторожно, тампоны из прямой кишки удаляются после обезболивания.
Слайд 21Рак прямой кишки
Причиной рака прямой кишки могут быть хронические заболевания прямой
кишки: полипы, частые воспаления, свищи, геморрой, туберкулез; влияние канцерогенов.
Клиническая картина рака прямой кишки развивается медленно и зависит от локализации опухоли. Рак верхнего отдела обычно вызывает симптоматику частичной кишечной непроходимости, ампулярная форма сопровождается патологическими примесями в кале, а анальный рак нарушает функции сфинктера и проявляется местными симптомами.
Чаще всего заболевание начинается незаметно. Появляется «дискомфорт прямой-кишки»: после акта дефекации остается чувство наполненности в кишке, давление в промежности, тенез-мы, запоры с чередованием беспричинных поносов. Периодически наступает вздутие живота, урчание, давящие боли внизу живота, отдающие в промежность. После приема слабительных или клизмы отходит большое количество кала. Состояние постепенно ухудшается, больной теряет аппетит, худеет, бледнеет, появляется слабость, уменьшается работоспособность. Рак прямой кишки может осложниться непроходимостью кишечника, кровотечением, прободением, нагноением, образованием свищей.
Клиническая картина рака прямой кишки развивается медленно и зависит от локализации опухоли. Рак верхнего отдела обычно вызывает симптоматику частичной кишечной непроходимости, ампулярная форма сопровождается патологическими примесями в кале, а анальный рак нарушает функции сфинктера и проявляется местными симптомами.
Чаще всего заболевание начинается незаметно. Появляется «дискомфорт прямой-кишки»: после акта дефекации остается чувство наполненности в кишке, давление в промежности, тенез-мы, запоры с чередованием беспричинных поносов. Периодически наступает вздутие живота, урчание, давящие боли внизу живота, отдающие в промежность. После приема слабительных или клизмы отходит большое количество кала. Состояние постепенно ухудшается, больной теряет аппетит, худеет, бледнеет, появляется слабость, уменьшается работоспособность. Рак прямой кишки может осложниться непроходимостью кишечника, кровотечением, прободением, нагноением, образованием свищей.
Слайд 23Для диагностики проводится рентгенологическое исследование — ирригография (виден дефект наполнения прямой
кишки), ультразвуковое исследование, ректороманоскопию или ко-лоноскопию, пальцевое исследование прямой кишки.
Лечение проводится комплексное: лучевая терапия, химиотерапия, оперативное лечение. Операция проводится в два этапа. Сначала удаляется опухоль, и кишка выводится на переднюю брюшную стенку (образуется колостома). После улучшения состояния больного проводится второй этап операции — пластика прямой кишки.
Уход за пациентом. Особого внимания требуют пациенты с колостомой, из которой постоянно выделяется кал. Очищать кишку необходимо 2 раза в день с помощью резинового зонда, присоединенного к кружке Эсмарха. Закругленный конец зонда осторожно вводится в свищ, и в кишку вливается 500— 600 мл воды или 150—200 мл растительного масла. После опорожнения кишечника необходимо вокруг колостомы обработать кожу антисептическими препаратами, высушить салфетками и смазать кожу цинковыми мазями или присыпками. В колостому вводится марлевый шарик, пропитанный маслом, поверх нее накладывается сухая большая салфетка, ватники и укрепляется повязкой или бандажом. Дома больным рекомендуют носить калоприемники.
Лечение проводится комплексное: лучевая терапия, химиотерапия, оперативное лечение. Операция проводится в два этапа. Сначала удаляется опухоль, и кишка выводится на переднюю брюшную стенку (образуется колостома). После улучшения состояния больного проводится второй этап операции — пластика прямой кишки.
Уход за пациентом. Особого внимания требуют пациенты с колостомой, из которой постоянно выделяется кал. Очищать кишку необходимо 2 раза в день с помощью резинового зонда, присоединенного к кружке Эсмарха. Закругленный конец зонда осторожно вводится в свищ, и в кишку вливается 500— 600 мл воды или 150—200 мл растительного масла. После опорожнения кишечника необходимо вокруг колостомы обработать кожу антисептическими препаратами, высушить салфетками и смазать кожу цинковыми мазями или присыпками. В колостому вводится марлевый шарик, пропитанный маслом, поверх нее накладывается сухая большая салфетка, ватники и укрепляется повязкой или бандажом. Дома больным рекомендуют носить калоприемники.
Слайд 24Парапроктит
Парапроктит — это гнойное заболевание околопрямокишечной клетчатки.
Парапроктит может быть острым и
хроническим. По локализации различают подкожные, подслизистые, седалищно-прямокишечные и тазово-прямокишечные парапроктиты.
Причиной острого парапроктита является инфекция, попадающая в околопрямокишечную клетчатку. Чаще всего заболевание возникает у больных, страдающих геморроем, проктитом, трещинами заднего прохода, запорами.
Причиной острого парапроктита является инфекция, попадающая в околопрямокишечную клетчатку. Чаще всего заболевание возникает у больных, страдающих геморроем, проктитом, трещинами заднего прохода, запорами.
Слайд 27Заболевание начинается внезапно. Появляются боли в промежности около заднего прохода или
в прямой кишке. Боли быстро усиливаются и становятся пульсирующими. При поверхностном процессе (подкожный и седалищно-прямокишечный) пациент замечает у себя болезненное, отечное и гиперемированное образование в области промежности. Нормально сидеть и ходить пациент не может. Появляются повышение температуры тела и симптомы интоксикации. При глубоком процессе (подслизистый и тазово-прямокишечный) пациент отмечает у себя боли в прямой кишке, резко усиливающиеся при акте дефекации. В общем анализе крови появляется лейкоцитоз, сдвиг лейкоцитарной формулы влево, ускорение СОЭ.
Слайд 28Диагностику проводят пальпацией промежности или пальцевым обследованием прямой кишки.
Лечение парапроктитов —
немедленное оперативное вмешательство. Абсцесс вскрывается со стороны промежности или слизистой прямой кишки, и проводится дренирование. В лечении обязательно назначают антибиотики, сульфаниламиды, витамины. Перевязки проводятся ежедневно, уход такой же, как и при геморрое.
Хронический парапроктит проявляется вялым течением процесса, периодическими обострениями и наличием свищей. По локализации разделяется на подкожный, подслизистый, седалищно-прямокишечный и тазово-прямокишечный. Свищи могут быть неполными (поверхностными или внутренними) и полными, когда свищ сообщает просвет прямой кишки с промежностью.
Причиной перехода острого процесса в хронический является: слабая сопротивляемость организма, плохое заживление раны, проникновение в рану кала и газов, обширный гнойный процесс
Хронический парапроктит проявляется вялым течением процесса, периодическими обострениями и наличием свищей. По локализации разделяется на подкожный, подслизистый, седалищно-прямокишечный и тазово-прямокишечный. Свищи могут быть неполными (поверхностными или внутренними) и полными, когда свищ сообщает просвет прямой кишки с промежностью.
Причиной перехода острого процесса в хронический является: слабая сопротивляемость организма, плохое заживление раны, проникновение в рану кала и газов, обширный гнойный процесс
Слайд 29При обострении появляются боли, отек мягких тканей, гиперемия, повышение температуры тела.
Образовавшийся гнойник самостоятельно вскрывается с образованием свища. Из свищевого хода выделяются газы, кал или гной, которые пациент замечает у себя на белье.
Для диагностики свища используется зонд, введенный в свищ; фистулография — рентгенологическое исследование с введением контрастного вещества в свищ; введение в свищ 1 % раствора метиленовой сини или водного раствора бриллиантовой зелени и тампона в прямую кишку.
Лечение должно быть оперативным. Основные принципы лечения заключаются в полном иссечении свища, обеспечении гладкого течения раневого процесса, повышения защитных сил организма.
Уход за пациентом проводится так же, как и при геморрое.
Для диагностики свища используется зонд, введенный в свищ; фистулография — рентгенологическое исследование с введением контрастного вещества в свищ; введение в свищ 1 % раствора метиленовой сини или водного раствора бриллиантовой зелени и тампона в прямую кишку.
Лечение должно быть оперативным. Основные принципы лечения заключаются в полном иссечении свища, обеспечении гладкого течения раневого процесса, повышения защитных сил организма.
Уход за пациентом проводится так же, как и при геморрое.
Слайд 30Сестринский процесс при заболеваниях прямой кишки
1-й этап — сестринское обследование пациента.
При
расспросе пациента с патологией прямой кишки медсестра выясняет, нет ли затруднения, нарушения акта дефекации, тенезмов, изменения формы кала, примесей в нем (крови, слизи, гноя). Осмотр области заднего прохода проводится в положении пациента на спине с согнутыми и разведенными ногами, на гинекологическом кресле или на боку. Для обозначения локализации патологического процесса в прямой кишке пользуются схемой циферблата часов. При осмотре обращают внимание на наличие трещин, отека, покраснения, геморроидальных узлов. Особенностями этого этапа при заболеваниях прямой кишки является непосредственное участие медсестры в подготовке и проведении обследования. Подготовка к обследованию прямой кишки проводится очень тщательно и начинается за несколько дней до самого обследования. За 2—3 дня исключается из продуктов питания газообразующая пища: черный хлеб, молоко, картофель, капуста, горох и пр. За сутки до обследования назначают 30 мл касторового масла. Вечером и утром следующего дня проводят очистительные клизмы.
Перед исследованием за 2 часа вводят в прямую кишку газоотводную трубку.
Перед исследованием за 2 часа вводят в прямую кишку газоотводную трубку.
Слайд 31При ирригоскопическом исследовании медсестра перед исследованием вводит пациенту в прямую кишку
бариевую взвесь. При этом необходимо убедить пациента в удержании взвеси в кишечнике на протяжении всего исследования. После исследования и удаления взвеси из кишечника сестра наблюдает за пациентом в течение 30 минут, так как при быстром опорожнении плотно наполненного кишечника возможны явления коллапса.
Во избежании этого необходимо уложить пациента в постель, измерить артериальное давление и подсчитать пульс.
При ректороманоскопии или колоноскопии сестра ведет подготовку ректоскопа или эндоскопа и помогает при исследовании врачу.
Во избежании этого необходимо уложить пациента в постель, измерить артериальное давление и подсчитать пульс.
При ректороманоскопии или колоноскопии сестра ведет подготовку ректоскопа или эндоскопа и помогает при исследовании врачу.
Слайд 322-й этап — диагностирование или определение проблем пациента.
После оценки состояния пациента
и оценки самоухода, медсестра выставляет сестринские диагнозы. При заболеваниях прямой кишки они могут быть следующими:
I недостаточное питание из-за отсутствия аппетита; I нарушение опорожнения кишечника из-за страха боли, или нарушения диеты, или наличия образования в кишечнике и пр.; I нарушение двигательной активности из-за боли; I стеснение в общении из-за наличия колостомы; I невозможность осуществить самостоятельно личную гигиену в области ануса из-за операции;
► нарушение двигательной активности в послеоперационный период и др. После постановки сестринских диагнозов сестра решает вопрос об их приоритетности
I недостаточное питание из-за отсутствия аппетита; I нарушение опорожнения кишечника из-за страха боли, или нарушения диеты, или наличия образования в кишечнике и пр.; I нарушение двигательной активности из-за боли; I стеснение в общении из-за наличия колостомы; I невозможность осуществить самостоятельно личную гигиену в области ануса из-за операции;
► нарушение двигательной активности в послеоперационный период и др. После постановки сестринских диагнозов сестра решает вопрос об их приоритетности
Слайд 333-й этап — планирование сестринских вмешательств. Медсестре необходимо ознакомить пациента со
своей оценкой его состояния и потребности в уходе, выслушать мнение пациента и определить цели ухода для каждой проблемы вместе с ним, определить возможность семьи участвовать в сестринском процессе. При заболеваниях прямой кишки возможны следующие сестринские вмешательства: наблюдение за состоянием пациента, проведение перевязок послеоперационной раны, организация диетического питания с проведением беседы с родственниками и пациентом о необходимости соблюдения диеты, помощь во избежании проблемы, связанной с нарушением режима дефекации, по назначению врача — постановка клизмы или газоотводной трубки.
При наличии колостомы: правильно установить режим питания, рекомендовать пациенту исключить молочные продукты, регулярно обрабатывать колостому и кожу вокруг нее, подобрать соответствующие средства ухода за колостомой, подобрать для пациента конкретный вид калоприемника, обучить пациента и его родственников пользоваться калоприемником.
При наличии колостомы: правильно установить режим питания, рекомендовать пациенту исключить молочные продукты, регулярно обрабатывать колостому и кожу вокруг нее, подобрать соответствующие средства ухода за колостомой, подобрать для пациента конкретный вид калоприемника, обучить пациента и его родственников пользоваться калоприемником.
Слайд 344-й этап — реализация плана сестринских вмешательств.
Сестринские вмешательства всегда проводятся в
сотрудничестве с другими медицинскими работниками. Так, в данном случае подключаются лабораторные исследования, диетологи, физиотерапевты, лечебная физкультура. В этот период надо координировать действия медсестры с действиями пациента, других медработников, родственников, учитывая их планы и возможности.
5-й этап — оценка сестринских вмешательств.
Оценка сестринских вмешательств проводится постоянно. Эффективность сестринского ухода определяется после достижения поставленных целей. Медсестра в сестринской истории болезни фиксирует мнение пациента об оказанной ему помощи, выполнение плана по уходу, эффективность сестринских вмешательств, побочные действия и неожиданные результаты при выполнении сестринских вмешательств.
5-й этап — оценка сестринских вмешательств.
Оценка сестринских вмешательств проводится постоянно. Эффективность сестринского ухода определяется после достижения поставленных целей. Медсестра в сестринской истории болезни фиксирует мнение пациента об оказанной ему помощи, выполнение плана по уходу, эффективность сестринских вмешательств, побочные действия и неожиданные результаты при выполнении сестринских вмешательств.
Слайд 35ПОВРЕЖДЕНИЯ И ЗАБОЛЕВАНИЯ
МОЧЕПОЛОВЫХ ОРГАНОВ
Для распознавания заболеваний и повреждений мочеполовой системы необходимо
знать наиболее часто встречающиеся урологические синдромы: почечную колику, острую задержку мочеиспускания, гематурию, анурию.
Слайд 36Почечная колика
Почечная колика наблюдается при мочекаменной болезни, пиелонефрите, нефроптозе, туберкулезе почек,
опухолях, сдавлении мочеточников извне, нефрите, стриктурах уретры, травмах почки.
Приступ почечной колики начинается всегда внезапно, чаще всего после физического напряжения. Появляется острая, режущая, рвущая боль в области почки или мочеточника с иррадиацией в низ живота, паховую область, бедро и в наружные половые органы. Боль обычно ни с чем не сравнимая, очень интенсивная, не уменьшается при изменении положения. Как правило, почечная колика сопровождается учащением мочеиспускания, появлением рези в уретре. Пациенты жалуются на тошноту, задержку стула и газов, вздутие живота. При пальпации живот незначительно напряжен, симптом Щеткина-Блюмбёрга отрицательный, иногда пальпируется почка. Симптом Пастернацкого (поколачивание поясничной области вызывает боль) положительный. Моча при осмотре мутная с признаками гематурии.
Приступ почечной колики начинается всегда внезапно, чаще всего после физического напряжения. Появляется острая, режущая, рвущая боль в области почки или мочеточника с иррадиацией в низ живота, паховую область, бедро и в наружные половые органы. Боль обычно ни с чем не сравнимая, очень интенсивная, не уменьшается при изменении положения. Как правило, почечная колика сопровождается учащением мочеиспускания, появлением рези в уретре. Пациенты жалуются на тошноту, задержку стула и газов, вздутие живота. При пальпации живот незначительно напряжен, симптом Щеткина-Блюмбёрга отрицательный, иногда пальпируется почка. Симптом Пастернацкого (поколачивание поясничной области вызывает боль) положительный. Моча при осмотре мутная с признаками гематурии.
Слайд 37Почечную колику необходимо дифференцировать с острым процессом в животе, с воспалением
придатков матки, поясничным радикулитом и кишечной непроходимостью.
После постановки диагноза пациента необходимо госпитализировать в урологическое отделение.
Тактика: при уверенности в диагнозе- тепло на поясничную область, ввести спазмолитики: атропина сульфат 0,1% 1 мл п/е или в/м, но- шпа 2% р-р 4мл в/м, платифилина гидротартрат 0,2% 2 мл п/к. если боль не купируется- ненаркотические анальгетики: 50% анальгин 2мл или 5 мл баралгина с 10 мл физ раствора в/в. При неэффективности: наркотические анальгетики: промедол 1-2% 1 мл или 2% омнопон 1 мл с 10 мл физраствора в\в. После купирования- больного оставляют дома с рекомендацией обратиться к урологу в поликлинику. Если приступ не купируется- госпитализация в ЛПУ.
В лечении используются консервативные методы: новокаиновые паранефральные блокады, спазмолитики, обезболивающие и антигистаминные препараты. Тепловые процедуры после установления диагноза
После постановки диагноза пациента необходимо госпитализировать в урологическое отделение.
Тактика: при уверенности в диагнозе- тепло на поясничную область, ввести спазмолитики: атропина сульфат 0,1% 1 мл п/е или в/м, но- шпа 2% р-р 4мл в/м, платифилина гидротартрат 0,2% 2 мл п/к. если боль не купируется- ненаркотические анальгетики: 50% анальгин 2мл или 5 мл баралгина с 10 мл физ раствора в/в. При неэффективности: наркотические анальгетики: промедол 1-2% 1 мл или 2% омнопон 1 мл с 10 мл физраствора в\в. После купирования- больного оставляют дома с рекомендацией обратиться к урологу в поликлинику. Если приступ не купируется- госпитализация в ЛПУ.
В лечении используются консервативные методы: новокаиновые паранефральные блокады, спазмолитики, обезболивающие и антигистаминные препараты. Тепловые процедуры после установления диагноза
Слайд 38Острая задержка мочеиспускания
Острая задержка мочеиспускания — это непроизвольное прекращение опорожнения мочевого
пузыря. Причиной могут быть заболевания мочеполовой системы (аденома предстательной железы, опухоль мочевого пузыря, камни уретры, стриктуры уретры, парафимоз, повреждения уретры) и заболевания, не связанные с патологией мочеполовой системы (каловые камни, заболевания центральной нервной системы, после родов и операций на органах брюшной полости).
При задержке мочеиспускания больные жалуются на невозможность помочиться, нарастающие распирающие боли внизу живота с иррадиацией в наружные половые органы. Над лоном видно выпячивание. Перкуторно определяется притупление звука. При лечении необходимо сначала определить причину задержки. Если причина не в патологии мочеполовой системы, тогда пациента необходимо успокоить, отделить его от других больных ширмой, включить кран с водой, положить на область мочевого пузыря теплую пеленку, при разрешении врача придать пациенту обычное положение при мочеиспускании. При неэффективности этих приемов провести катетеризацию мочевого пузыря.
При патологии мочеполовой системы сразу приступают к катетеризации мочевого пузыря. Если катетеризация не получается, то проводится пункция мочевого пузыря.
При задержке мочеиспускания больные жалуются на невозможность помочиться, нарастающие распирающие боли внизу живота с иррадиацией в наружные половые органы. Над лоном видно выпячивание. Перкуторно определяется притупление звука. При лечении необходимо сначала определить причину задержки. Если причина не в патологии мочеполовой системы, тогда пациента необходимо успокоить, отделить его от других больных ширмой, включить кран с водой, положить на область мочевого пузыря теплую пеленку, при разрешении врача придать пациенту обычное положение при мочеиспускании. При неэффективности этих приемов провести катетеризацию мочевого пузыря.
При патологии мочеполовой системы сразу приступают к катетеризации мочевого пузыря. Если катетеризация не получается, то проводится пункция мочевого пузыря.
Слайд 39Гематурия
Гематурия — это наличие крови в моче. Гематурия бывает микро- и
макрогематурией. Микрогематурия определяется только при микроскопическом обследовании мочи. Макрогематурия определяется изменением цвета мочи.
Причиной гематурии может быть травма, опухоли, камни и воспаления мочеполовой системы.
При наличии гематурии пациента необходимо госпитализировать в урологическое отделение, на область мочевого пузыря наложить холод и ввести гемостатические препараты.
Причиной гематурии может быть травма, опухоли, камни и воспаления мочеполовой системы.
При наличии гематурии пациента необходимо госпитализировать в урологическое отделение, на область мочевого пузыря наложить холод и ввести гемостатические препараты.
Слайд 40Анурия
Под анурией понимают прекращение выделения мочи почками или прекращение ее поступления
в мочевой пузырь. Выделяются несколько форм анурии:
I преренальная, возникающая при недостаточности притока крови к почкам (тромбоз и эмболия аорты, нижней полой вены, почечных сосудов, шок, острая сердечная недостаточность, острая кровопотеря);
II ренальная, являющаяся следствием поражения почечной паренхимы при гломерулонефрите, интоксикации, отравления ядами);
III субренальная, обусловленная нарушением оттока мочи (камни мочеточника, сдавление их опухолью);
I V-рефлекторная, возникающая вследствие болевого раздражения, шока. В начале заболевания может быть олигурия (уменьшение количества мочи).
Клинически анурия проявляется слабостью, головной болью, отсутствием аппетита, тошнотой и рвотой, желтушностью кожных покровов, отеками на лице, одышкой, аритмией сердца, судорогами и потерей сознания.
При наличии анурии пациента необходимо госпитализировать в урологическое отделение.
В лечении сначала используется катетеризация мочеточников, введение лазикса, спазмолитиков. Если это лечение неэффективно, то проводится гемодиализ.
I преренальная, возникающая при недостаточности притока крови к почкам (тромбоз и эмболия аорты, нижней полой вены, почечных сосудов, шок, острая сердечная недостаточность, острая кровопотеря);
II ренальная, являющаяся следствием поражения почечной паренхимы при гломерулонефрите, интоксикации, отравления ядами);
III субренальная, обусловленная нарушением оттока мочи (камни мочеточника, сдавление их опухолью);
I V-рефлекторная, возникающая вследствие болевого раздражения, шока. В начале заболевания может быть олигурия (уменьшение количества мочи).
Клинически анурия проявляется слабостью, головной болью, отсутствием аппетита, тошнотой и рвотой, желтушностью кожных покровов, отеками на лице, одышкой, аритмией сердца, судорогами и потерей сознания.
При наличии анурии пациента необходимо госпитализировать в урологическое отделение.
В лечении сначала используется катетеризация мочеточников, введение лазикса, спазмолитиков. Если это лечение неэффективно, то проводится гемодиализ.
Слайд 41Повреждения органов мочеполовой системы
Повреждения почки
Принято различать закрытые и открытые повреждения почек.
Открытые повреждения — чаще всего огнестрельные ранения.
Причиной закрытых повреждений почек являются прямой удар в поясничную область, падение на твердый предмет, сдавливание, ушиб всего тела.
По виду повреждения делятся на:
ушибы почек,
разрывы паренхимы почки,
размозжение почки,
повреждение сосудистой ножки.
Для закрытой травмы почек характерна триада клинических симптомов: боль в поясничной области, припухлость почечной области (околопочечная гематома, урогематома), гематурия
Причиной закрытых повреждений почек являются прямой удар в поясничную область, падение на твердый предмет, сдавливание, ушиб всего тела.
По виду повреждения делятся на:
ушибы почек,
разрывы паренхимы почки,
размозжение почки,
повреждение сосудистой ножки.
Для закрытой травмы почек характерна триада клинических симптомов: боль в поясничной области, припухлость почечной области (околопочечная гематома, урогематома), гематурия
Слайд 43Чаще всего пациенты жалуются на боли в поясничной области постоянного характера
с иррадиацией в низ живота по ходу мочеточников. Быстрый рост припухлости в поясничной области является признаком продолжающегося интенсивного кровотечения. Частота и интенсивность гематурии зависят от характера травмы почки. Гематурия может вызвать острую анемию.
Во всех случаях при подозрении на травму почки пациента необходимо госпитализировать в урологическое отделение.
Во всех случаях при подозрении на травму почки пациента необходимо госпитализировать в урологическое отделение.
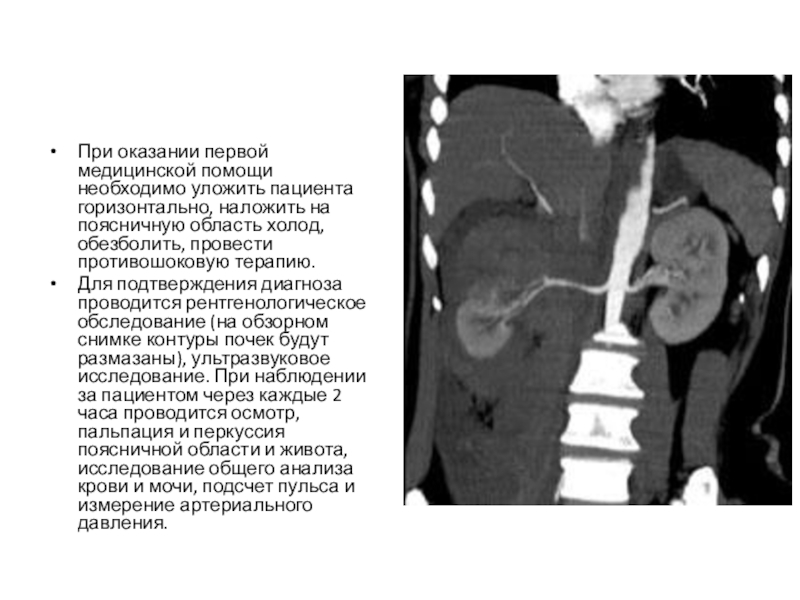
Слайд 44При оказании первой медицинской помощи необходимо уложить пациента горизонтально, наложить на
поясничную область холод, обезболить, провести противошоковую терапию.
Для подтверждения диагноза проводится рентгенологическое обследование (на обзорном снимке контуры почек будут размазаны), ультразвуковое исследование. При наблюдении за пациентом через каждые 2 часа проводится осмотр, пальпация и перкуссия поясничной области и живота, исследование общего анализа крови и мочи, подсчет пульса и измерение артериального давления.
Для подтверждения диагноза проводится рентгенологическое обследование (на обзорном снимке контуры почек будут размазаны), ультразвуковое исследование. При наблюдении за пациентом через каждые 2 часа проводится осмотр, пальпация и перкуссия поясничной области и живота, исследование общего анализа крови и мочи, подсчет пульса и измерение артериального давления.
Слайд 45При общем удовлетворительном состоянии пациента, стабильном артериальном давлении, отсутствии профузной гематурии
и симптомов внутреннего кровотечения, отсутствии нарастания гематомы и мочевой инфильтрации проводится консервативное лечение. Пациенту назначается строгий постельный режим в течение 10 дней, холод на поясничную область, болеутоляющие и кровоостанавливающие препараты, спазмолитики и антибиотики. При нарастании симптомов повреждения почки показано оперативное лечение: ушивание почки или нефрэктомия. Удаление почки проводится только в том случае, когда вторая почка функционирует нормально.
Слайд 46Уход за пациентом.
После окончания операции на почке, независимо от характера вмешательства,
рану дренируют трубчатыми дренажами и резиновыми выпускниками. После операции наблюдают за выделением из дренажей. После прекращения выделения из дренажей на 2—3 день трубки удаляют. В первые дни после операции необходимо следить за суточным диурезом и при необходимости стимулировать его введением лазикса или фуросемида.
В первые 2—3 дня проводится стимулирование кишечника при парезе прозерином или очистительными клизмами с раствором поваренной соли. Для профилактики и лечения послеоперационных осложнений со стороны дыхательной системы применяется дыхательная гимнастика, раннее вставание с постели, активное поведение. Такие пациенты находятся на диспансерном наблюдении 3 года для своевременного выявления и лечения осложнений: гидронефроз, пиелонефрит, мочекаменная болезнь и вазоренальная гипертония.
В первые 2—3 дня проводится стимулирование кишечника при парезе прозерином или очистительными клизмами с раствором поваренной соли. Для профилактики и лечения послеоперационных осложнений со стороны дыхательной системы применяется дыхательная гимнастика, раннее вставание с постели, активное поведение. Такие пациенты находятся на диспансерном наблюдении 3 года для своевременного выявления и лечения осложнений: гидронефроз, пиелонефрит, мочекаменная болезнь и вазоренальная гипертония.
Слайд 47Повреждения мочевого пузыря
Повреждение мочевого пузыря может быть внебрюшинным и внутрибрюшинным.
При травмах
мочевого пузыря у пациента появляются боли ноющего, постепенно усиливающегося характера внизу живота и промежности, задержка мочеиспускания или частые позывы на мочеиспускание без мочи, гематурия различной интенсивности.
При внебрюшинных повреждениях присоединяется наличие мочевого инфильтрата в области промежности. Перкуторно определяется тупой звук над лобком без четких границ.
При внутрибрюшных повреждениях развиваются симптомы перитонита. Перкуторно определяется над лобком тимпанит, при ректальном обследовании будет нависание брюшины и резкая болезненность.
При внебрюшинных повреждениях присоединяется наличие мочевого инфильтрата в области промежности. Перкуторно определяется тупой звук над лобком без четких границ.
При внутрибрюшных повреждениях развиваются симптомы перитонита. Перкуторно определяется над лобком тимпанит, при ректальном обследовании будет нависание брюшины и резкая болезненность.
Слайд 48При оказании первой медицинской помощи необходимо обезболить, наложить холод на область
лобка и промежности, уложить пострадавшего горизонтально, провести противошоковую терапию и госпитализировать в урологическое отделение.
В отделении для диагностики повреждения мочевого пузыря проводится катетеризация мочевого пузыря, ретроградная цистография, ультразвуковое исследование.
Травмы мочевого пузыря лечатся только оперативно.
В отделении для диагностики повреждения мочевого пузыря проводится катетеризация мочевого пузыря, ретроградная цистография, ультразвуковое исследование.
Травмы мочевого пузыря лечатся только оперативно.
Слайд 49Уход за пациентом.
Обязательным условием завершения операции при внебрюшном разрыве мочевого пузыря
является отведение мочи из мочевого пузыря через эпицистостому и дренирование околопузырного пространства. При уходе за пациентом необходимо сначала постоянно, а потом ежедневно промывать мочевой пузырь антисептическими растворами через цис-тостому. При внутрибрюшном разрыве мочевого пузыря проводится лапаротомия с последующим дренированием брюшной полости, наложением цистостомы. Как при внебрюшных, так и при внутрибрюшных повреждениях мочевого пузыря в послеоперационный период проводится противовоспалительная и дезинтоксикационная терапия, предупреждение явлений уросеп-сиса, коррекция водно-солевого баланса, регулирование функций дренажей, промывание гнойных полостей, своевременные перевязки. Обычно к 3—7 дню после операции прекращается выделение жидкости по трубкам, и они удаляются. После удаления эпицйстостомического дренажа ставится уретральный катетер и проводится уход за постоянным катетером в течение 3—5 дней. Эпицистостомическая рана заживает самостоятельно. Тщательное проведение послеоперационного периода имеет важное значение для благоприятного исхода.
Слайд 50Повреждения уретры
Для повреждения уретры характерны выделение крови из уретры, задержка мочеиспускания
— полная или частичная, выраженная промежностная гематома. Если у пострадавшего частично сохраняется мочеиспускание, то оно сопровождается резкими болями в уретре, промежности и тонкой прерывистой струей.
При оказании первой медицинской помощи необходимо провести обезболивание, наложить холод на область промежности и суспензорий, госпитализировать в урологическое отделение. Катетеризация мочевого пузыря категорически запрещена. Для диагностики повреждения проводится восходящая уретрография.
При оказании первой медицинской помощи необходимо провести обезболивание, наложить холод на область промежности и суспензорий, госпитализировать в урологическое отделение. Катетеризация мочевого пузыря категорически запрещена. Для диагностики повреждения проводится восходящая уретрография.
Слайд 51При легких повреждениях уретры, к которым относятся ушиб, разрыв слизистой или
неполный разрыв стенки уретры, удовлетворительном состоянии больного, проводится консервативное лечение. В мочевой пузырь очень осторожно вводится тонкий катетер на 4-7 дней с ежедневным промыванием мочевого пузыря антисептическими растворами. Пациенту назначаются постельный режим, обезболивающие препараты, спазмолитики, кровоостанавливающие препараты, антибиотики.
Если состояние пострадавшего резко ухудшается, то проводится оперативное лечение: ушивание уретры или ее пластика.
Если состояние пострадавшего резко ухудшается, то проводится оперативное лечение: ушивание уретры или ее пластика.
Слайд 52Инородные тела уретры и мочевого пузыря
Инородные тела, как правило, попадают в
уретру и мочевой пузырь через наружное отверстие уретры у больных с психическими заболеваниями, маленьких детей во время игры, при мастурбации и попытки вызвать аборт, редко при медицинских манипуляциях. Небольшие инородные тела могут вызывать затруднение мочеиспускания, изменение струи (тонкая, прерывистая), рези и кровь в конце акта мочеиспускания. Более крупные инородные тела дают картину острой задержки мочеиспускания, гематурию, позывы на мочеиспускания без мочи, резкие боли. Часто пациенты из-за ложного стыда скрывают заболевание, и тогда развиваются нагноение, образование мочевых свищей, некроз кавернозных тел полового члена. С целью диагностики проводится уретроскопия и цистоскопия.
Инородные тела удаляются через уретру с помощью цистоскопа. Лишь при безуспешных попытках применяется оперативное вмешательство — надлобковое сечение мочевого пузыря.
Инородные тела удаляются через уретру с помощью цистоскопа. Лишь при безуспешных попытках применяется оперативное вмешательство — надлобковое сечение мочевого пузыря.
Слайд 53Пороки развития мочеполовой системы
Аномалии и пороки развития мочеполовой системы занимают ведущее
место среди врожденных заболеваний. Необходимость в раннем выявлении аномалий продиктована опасностью развития тяжелых осложнений, нередко представляющих угрозу для жизни пациента. Наиболее грозным из таких осложнений является пиелонефрит.
Слайд 54Аномалии почек, мочеточников и мочевого пузыря
Агенезия — отсутствие одной или двух
почек. При отсутствии двух почек ребенок погибает.
Добавочная почка — находится около основной почки, имеет маленькие размеры и свой мочеточник.
Подковообразная почка — сращение почек верхними или нижними полюсами. При этом имеется перегиб мочеточников.
Аплазия почки — недоразвитие паренхимы почки. Нередко сочетается с отсутствием мочеточника.
Гипоплазия почки — уменьшение почки.
Поликистоз почки — образование множества кист в паренхиме почки. Очень часто поражаются обе почки (рис. 83).
Удвоение почки — увеличенная почка наличием двух лоханок и мочеточников, впадающих в одно устье.
Все аномалии почек и мочеточникев приводят к осложнениям. Сначала развивается пиелонефрит, потом гидронефроз. Вот почему необходимо при затяжной форме пиелонефрита у детей проводить рентгенологическое исследование почек. Лечение пороков развития только хирургическое
Добавочная почка — находится около основной почки, имеет маленькие размеры и свой мочеточник.
Подковообразная почка — сращение почек верхними или нижними полюсами. При этом имеется перегиб мочеточников.
Аплазия почки — недоразвитие паренхимы почки. Нередко сочетается с отсутствием мочеточника.
Гипоплазия почки — уменьшение почки.
Поликистоз почки — образование множества кист в паренхиме почки. Очень часто поражаются обе почки (рис. 83).
Удвоение почки — увеличенная почка наличием двух лоханок и мочеточников, впадающих в одно устье.
Все аномалии почек и мочеточникев приводят к осложнениям. Сначала развивается пиелонефрит, потом гидронефроз. Вот почему необходимо при затяжной форме пиелонефрита у детей проводить рентгенологическое исследование почек. Лечение пороков развития только хирургическое
Слайд 55Гипоспадия — незаконченное формирование мочеиспускательного канала, характеризующееся отсутствием нижней стенки уретры
в дистальных отделах. При этом выход мочеиспускательного канала будет располагаться у корня мошонки, или на стволе полового члена, или в области промежности.
Клинически родители замечают неправильное расположение выхода мочеиспускательного канала, половой член уменьшен и искривлен.
Лечение только хирургическое. Первый этап проводится в возрасте 2 лет и заключается в выравнивании полового члена. Второй этап — уретропластика — проводится в 5—10 лет.
Клинически родители замечают неправильное расположение выхода мочеиспускательного канала, половой член уменьшен и искривлен.
Лечение только хирургическое. Первый этап проводится в возрасте 2 лет и заключается в выравнивании полового члена. Второй этап — уретропластика — проводится в 5—10 лет.
Слайд 56Экстрофия мочевого пузыря — отсутствие передней стенки мочевого пузыря и участка
брюшной стенки.
Клинически при рождении ребенка виден округлый дефект передней брюшной стенки с выбуханием ярко-красного цвета слизистой оболочки задней стенки мочевого пузыря.
При рождении ребенка необходимо очень тщательно проводить за ним уход до операции: наложение влажно-зысыхающих повязок с антисептическим раствором, подсушивание кожи вокруг цинковой присыпкой.
Лечение, только оперативное — пластика мочевого пузыря и передней брюшной стенки.
Клинически при рождении ребенка виден округлый дефект передней брюшной стенки с выбуханием ярко-красного цвета слизистой оболочки задней стенки мочевого пузыря.
При рождении ребенка необходимо очень тщательно проводить за ним уход до операции: наложение влажно-зысыхающих повязок с антисептическим раствором, подсушивание кожи вокруг цинковой присыпкой.
Лечение, только оперативное — пластика мочевого пузыря и передней брюшной стенки.
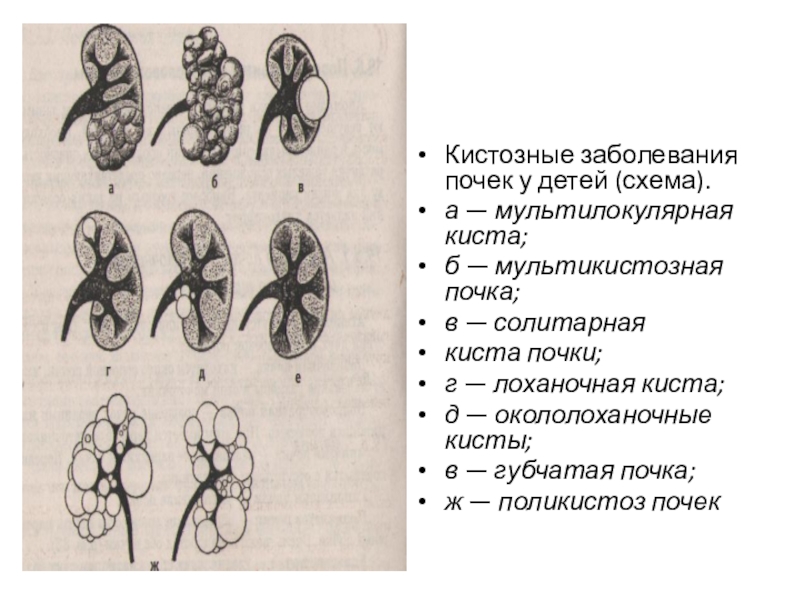
Слайд 58Кистозные заболевания почек у детей (схема).
а — мультилокулярная киста;
б —
мультикистозная почка;
в — солитарная
киста почки;
г — лоханочная киста;
д — окололоханочные кисты;
в — губчатая почка;
ж — поликистоз почек
в — солитарная
киста почки;
г — лоханочная киста;
д — окололоханочные кисты;
в — губчатая почка;
ж — поликистоз почек
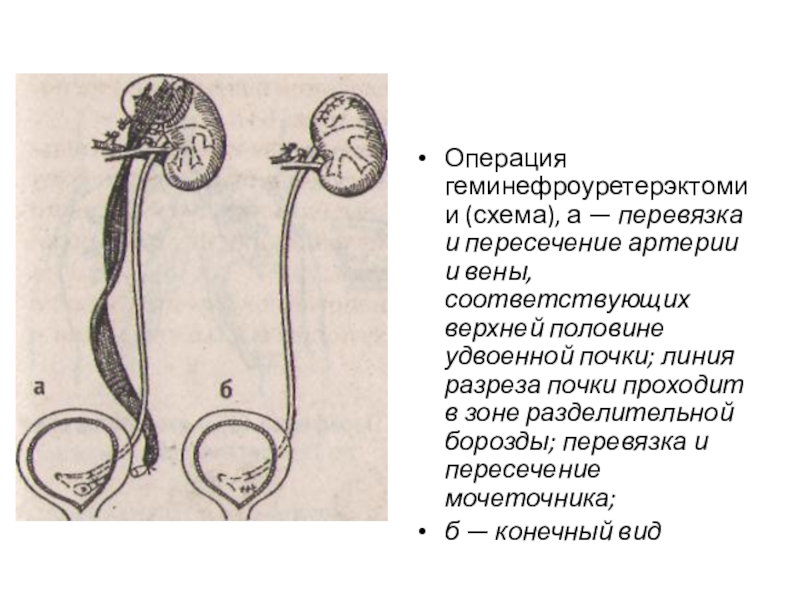
Слайд 59Операция геминефроуретерэктомии (схема), а — перевязка и пересечение артерии и вены,
соответствующих верхней половине удвоенной почки; линия разреза почки проходит в зоне разделительной борозды; перевязка и пересечение мочеточника;
б — конечный вид
б — конечный вид
Слайд 60Фимоз
Фимозом называется сужение крайней плоти, вследствие чего становится невозможным обнажение головки
полового члена
Фимоз бывает приобретенным после перенесенной гонореи. Клинически отмечается затруднение акта мочеиспускания, беспокойство и натуживание ребенка при мочеиспускании. Моча выходит тонкой неровной струей. Обнажение головки полового члена при заболевании становится невозможным. Фимоз часто осложняется баланопоститом. Лечение проводится оперативное. До 2-х лет проводится раскрытие крайней плоти пуговчатым зондом. Родителям рекомендуют после такого вмешательства проводить несколько раз в день ванночки с антисептиком и ежедневно открытие головки полового члена с последующим закрытием.
В более старшем возрасте, особенно при гипертрофическом фимозе, показана операция — иссечение листков крайней плоти.
Фимоз бывает приобретенным после перенесенной гонореи. Клинически отмечается затруднение акта мочеиспускания, беспокойство и натуживание ребенка при мочеиспускании. Моча выходит тонкой неровной струей. Обнажение головки полового члена при заболевании становится невозможным. Фимоз часто осложняется баланопоститом. Лечение проводится оперативное. До 2-х лет проводится раскрытие крайней плоти пуговчатым зондом. Родителям рекомендуют после такого вмешательства проводить несколько раз в день ванночки с антисептиком и ежедневно открытие головки полового члена с последующим закрытием.
В более старшем возрасте, особенно при гипертрофическом фимозе, показана операция — иссечение листков крайней плоти.
Слайд 61Лечение фимоза лазером
Лечение фимоза лазером представляет собой проведение такого оперативного вмешательства,
когда вместо скальпеля хирурга используется энергия лазерного луча.
С помощью лазера можно проводить как операции по круговому иссечению крайней плоти (лазерное обрезание), так и пластические операции, сохраняющие крайнюю плоть.
Лазерная хирургия отличается высокой точностью проведения разрезов, так что повреждение окружающих тканей минимально.
Кроме того, лазерные лучи разрезают ткань, одновременно прижигая сосуды, и обладают бактерицидным действием.
Таким образом, лазерная хирургия обладает следующими преимуществами:
безопасность (отсутствует риск развития кровотечения и инфицирования операционной раны);
менее выраженный болевой синдром;
короткий восстановительный период.
Операции по лазерной коррекции патологического фимоза, как правило, проводятся под местной анестезией. По сравнению с обычным хирургическим вмешательством послеоперационный период при лазерной коррекции фимоза проходит более комфортно (практически отсутствует отек тканей, нет необходимости в перевязках, снятии швов и т.п.) и продолжается всего три-четыре дня. Однако врачи не советуют начинать половую жизнь раньше чем через две недели после проведения операции.
менее выраженный болевой синдром;
короткий восстановительный период.
Операции по лазерной коррекции патологического фимоза, как правило, проводятся под местной анестезией. По сравнению с обычным хирургическим вмешательством послеоперационный период при лазерной коррекции фимоза проходит более комфортно (практически отсутствует отек тканей, нет необходимости в перевязках, снятии швов и т.п.) и продолжается всего три-четыре дня. Однако врачи не советуют начинать половую жизнь раньше чем через две недели после проведения операции.
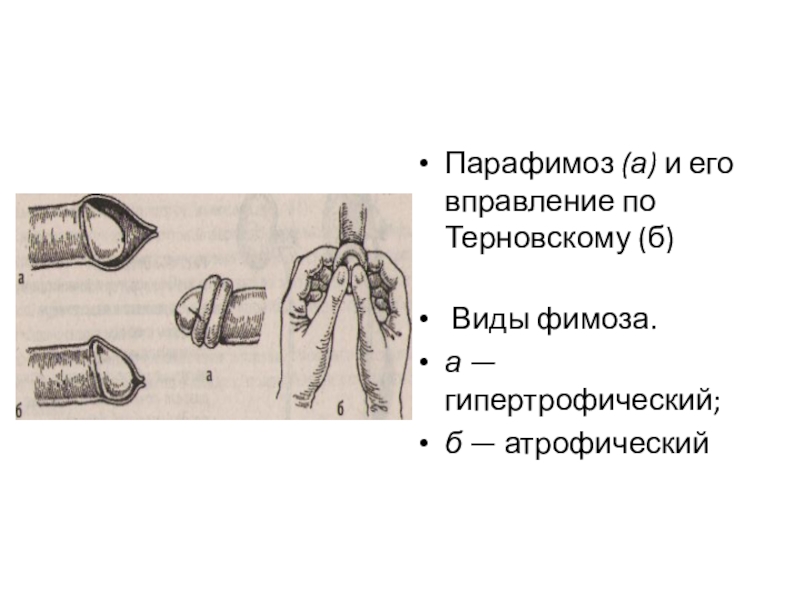
Слайд 62Парафимоз (а) и его вправление по Терновскому (б)
Виды фимоза.
а — гипертрофический;
б — атрофический
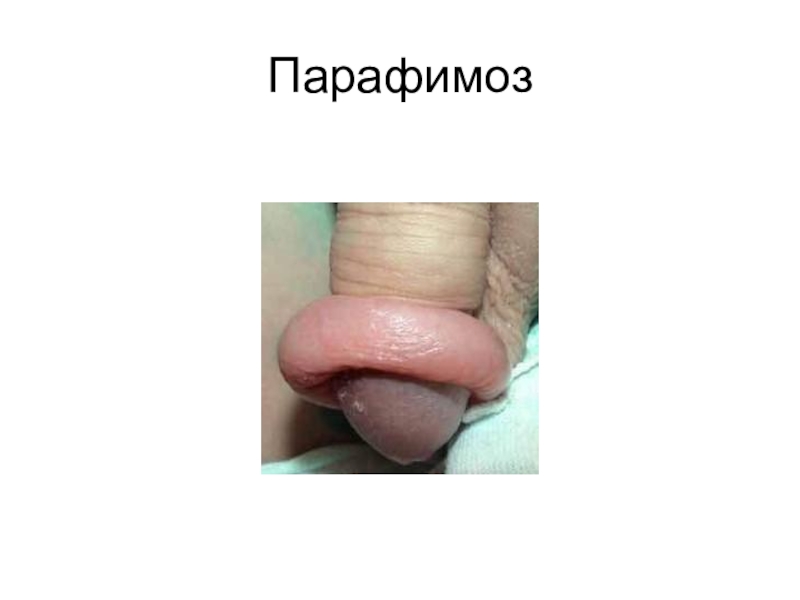
Слайд 63Парафимоз
Парафимоз — это ущемление головки полового члена суженным кольцом крайней плоти.
Причиной может быть длительное открытие крайней плоти у детей при гигиенических процедурах, мастурбациях или рубцевые изменения крайней плоти у взрослых после заболеваний. Клинически развивается отек тканей, гиперемия головки полового члена, болезненность и невозможность закрыть крайнюю плоть.
Лечение заключается в немедленном вправлении головки под рауш-наркозом . В поздних сроках при сильном отеке и начинающемся некрозе производится рассечение ущемленного кольца и обрезание крайней плоти.
Лечение заключается в немедленном вправлении головки под рауш-наркозом . В поздних сроках при сильном отеке и начинающемся некрозе производится рассечение ущемленного кольца и обрезание крайней плоти.
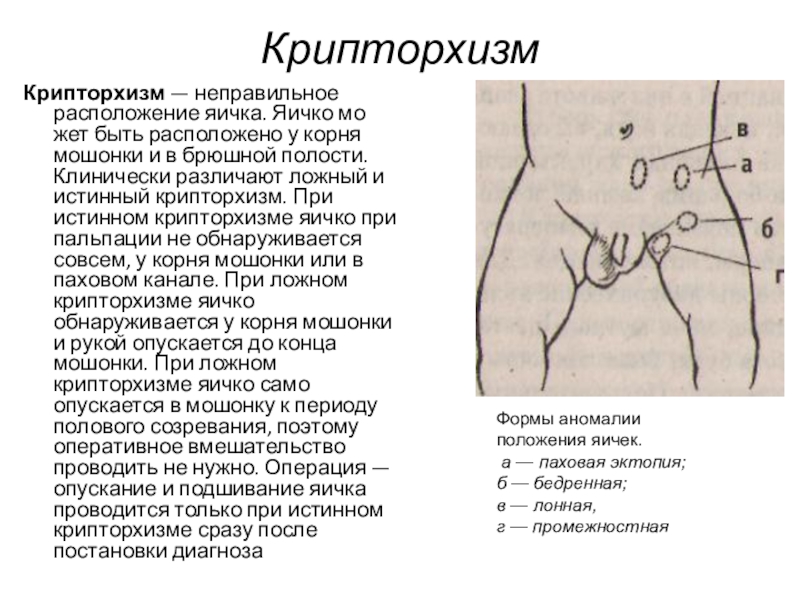
Слайд 65Крипторхизм
Крипторхизм — неправильное расположение яичка. Яичко может быть расположено у корня
мошонки и в брюшной полости. Клинически различают ложный и истинный крипторхизм. При истинном крипторхизме яичко при пальпации не обнаруживается совсем, у корня мошонки или в паховом канале. При ложном крипторхизме яичко обнаруживается у корня мошонки и рукой опускается до конца мошонки. При ложном крипторхизме яичко само опускается в мошонку к периоду полового созревания, поэтому оперативное вмешательство проводить не нужно. Операция — опускание и подшивание яичка проводится только при истинном крипторхизме сразу после постановки диагноза
Слайд 66Водянка яичка
Водянка яичка может быть врожденной патологией, когда не зарастает вагинальный
отросток брюшины и в оболочках яичка скапливается серозная жидкость, и приобретенной после травмы. Клинически водянка яичка характеризуется увеличением половины или всей мошонки. При пальпации образование мягкое, безболезненное, яичко обычных размеров. Диафаноскопия выявляет характерный симптом просвечивания. Этот симптом проводится при дифференциальной диагностике пахово-мошоночной грыжи. Оперативное лечение проводится у детей старше 1 года. Если не проводить оперативное лечение, то может наступить атрофия яичка.
Слайд 67Заболевания органов мочеполовой системы
Мочекаменная болезнь
Причинами мочекаменной болезни являются недостаток витаминов (особенно
витамина А), изменения белкового обмена и рН мочи, частые воспалительные процессы в мочевых путях
Слайд 68Клинически заболевание проявляется почечной коликой. Сильная коликообразная боль с иррадиацией в
низ живота свойственна мигрирующим камням. Тупая, ноющая боль, вызывающая чувство тяжести в пояснице и не имеющая характерной иррадиации, отмечается при наличии больших камней лоханки. Кроме почечной колики отмечается повышение температуры тела, тошнота, рвота, метеоризм, запоры, интоксикация. Для камней нижних мочевых путей характерны дизурические явления: частое болезненное мочеиспускание, моча мутного цвета, часто гематурия. При пальпации живота будет болезненность в области больной почки, напряжение мышц. Положительный симптом Пастернацкого на стороне заболевания. В общем анализе крови лейкоцитоз, сдвиг лейкоцитарной формулы влево. В общем анализе мочи гематурия, лейкоциты, пиурия.
Слайд 69Для постановки диагноза необходимо провести рентгенологическое (внутривенную урографию или ретроградную пиелографию,
где можно увидеть тень камня и нарушение функции почки) и ультразвуковое исследование, цистоскопию и хромоцистоскопию (определяется выделительная функция почек). Функцию и степень воспалительных изменений почек определяют при помощи проб Зимницкого и Каковского-Аддиса. Пациента с почечной коликой необходимо госпитализировать в урологическое отделение. В период ремиссии пациент проходит амбулаторное лечение.
Слайд 70В момент почечной колики пациенту вводятся обезболивающие препараты и спазмолитики, назначаются
теплые ванны и грелки, обильное питье и мочегонные средства. При присоединении пиелонефрита вводятся антибиотики. В амбулаторных условиях лечение проводится цитратными средствами, препаратами, растворяющими камни (магурлит, блемарен, фитолизин и др.), мочегонными отварами трав. Можно растворить только ураты, оксалаты и фосфаты. Для этого проводится исследование осадка мочи. Хирургическое лечение заключается в удалении камня петлей, введенной с помощью цистоскопа в мочеточник, удалении камней при операции пиелотомии и цистотомии или удалении почки — нефрэктомии.
Больным с рецидивирующим течением мочекаменной болезни назначается санаторно-курортное лечение в Ессентуках, Железноводске, Трускавце. Важная роль в профилактике заболевания принадлежит правильному питанию и здоровому образу жизни.
Больным с рецидивирующим течением мочекаменной болезни назначается санаторно-курортное лечение в Ессентуках, Железноводске, Трускавце. Важная роль в профилактике заболевания принадлежит правильному питанию и здоровому образу жизни.
Слайд 71Туберкулез почки
Туберкулез почки чаще бывает вторичным в результате метастатического заноса микобактерий
туберкулеза или распространения восходящим путем из мочевого пузыря.
Клинически заболевание проявляется учащенным мочеиспусканием и жжением в конце его, никтурией (преимущественно ночное выделение мочи), тупыми болями в поясничной области или почечной коликой в период обострения. При поражении мочевого пузыря появляется болезненное частое мочеиспускание с выделением крови. Общее состояние тоже страдает: появляется быстрая утомляемость, слабость, плохой аппетит, усиленное потоотделение ночью, субфебрильная температура тела. В запущенных случаях заболевания появляются свищи мочевого пузыря. В анализе мочи появляется белок, гной, эритроциты, микобактерий туберкулеза. Для уточнения диагноза проводится внутривенная урография, ретроградная пиелография, хромоцистоскопия, ультразвуковое и изотопное исследование почек.
В начальных стадиях заболевания проводится консервативное лечение: антибиотики, ПАСК, фтивазид. Обязательное санаторно-курортное лечение.
При неэффективном консервативном лечении необходима операция: резекция почки или нефрэктомия.
Клинически заболевание проявляется учащенным мочеиспусканием и жжением в конце его, никтурией (преимущественно ночное выделение мочи), тупыми болями в поясничной области или почечной коликой в период обострения. При поражении мочевого пузыря появляется болезненное частое мочеиспускание с выделением крови. Общее состояние тоже страдает: появляется быстрая утомляемость, слабость, плохой аппетит, усиленное потоотделение ночью, субфебрильная температура тела. В запущенных случаях заболевания появляются свищи мочевого пузыря. В анализе мочи появляется белок, гной, эритроциты, микобактерий туберкулеза. Для уточнения диагноза проводится внутривенная урография, ретроградная пиелография, хромоцистоскопия, ультразвуковое и изотопное исследование почек.
В начальных стадиях заболевания проводится консервативное лечение: антибиотики, ПАСК, фтивазид. Обязательное санаторно-курортное лечение.
При неэффективном консервативном лечении необходима операция: резекция почки или нефрэктомия.
Слайд 72Опухоли почки
Опухоли почки могут быть первичными и метастатическими. Различают три вида
течения заболевания: длительный скрытый период, быстрое течение с метастазированием, постепенное развитие заболевания.
Клинически для злокачественной опухоли характерна гематурия, которая появляется внезапно без болей и приводит к анемии; боль постоянная с иррадиацией в бедро и половые органы. При пальпации образование больших размеров, бугристая, не смещается. Симптом Пастернацкого положительный. Для постановки диагноза проводится хромоцистоскопия, внутривенная урография, аортография, ультразвуковое и радиойзотопное исследование.
Лечение только оперативное — удаление почки. Дополнительно проводится химиотерапия и лучевая терапия.
Клинически для злокачественной опухоли характерна гематурия, которая появляется внезапно без болей и приводит к анемии; боль постоянная с иррадиацией в бедро и половые органы. При пальпации образование больших размеров, бугристая, не смещается. Симптом Пастернацкого положительный. Для постановки диагноза проводится хромоцистоскопия, внутривенная урография, аортография, ультразвуковое и радиойзотопное исследование.
Лечение только оперативное — удаление почки. Дополнительно проводится химиотерапия и лучевая терапия.
Слайд 73Нефроптоз
Нефроптоз — опущение почки. Причинами являются травмы, резкое исхудание, слабость мышечно-связочного
аппарата почки.
Клинически проявляется болями при беге, прыжках, быстрой ходьбе, которые в положении лежа проходят. Почечные колики возможны только при перегибе мочеточника. В этом случае может развиться гидронефроз. При пальпации в положении стоя всегда пальпируется почка, иногда пальпируется и в положении лежа. Симптом Пастернацкого положительный только при присоединившемся пиелонефрите, почечной колике или гидронефрите. С целью диагностики проводят ультразвуковое и рентгенологическое исследование.
Консервативное лечение заключается в проведении лечебной физкультуры, массажа мышц живота и поясничной области, лечении пиелонефрита. При оперативном лечении проводится подшивание связок почки.
Клинически проявляется болями при беге, прыжках, быстрой ходьбе, которые в положении лежа проходят. Почечные колики возможны только при перегибе мочеточника. В этом случае может развиться гидронефроз. При пальпации в положении стоя всегда пальпируется почка, иногда пальпируется и в положении лежа. Симптом Пастернацкого положительный только при присоединившемся пиелонефрите, почечной колике или гидронефрите. С целью диагностики проводят ультразвуковое и рентгенологическое исследование.
Консервативное лечение заключается в проведении лечебной физкультуры, массажа мышц живота и поясничной области, лечении пиелонефрита. При оперативном лечении проводится подшивание связок почки.
Слайд 74Гидронефроз
Гидронефроз — прогрессирующее расширение лоханки и чашечек, возникшее вследствие затруднения пассажа
мочи из почки. Причинами этого заболевания могут быть пиелонефрит, гло-мерулонефрит, нефроптоз, туберкулез и опухоль, камни почек, врожденные патологии почек.
Заболевание развивается постепенно. Появляются боли, которые носят разнообразный характер — от ноющих тупых до приступов почечной колики. Часто отмечаются изменения мочи: появляется кровь от микрогематурии до сильного кровотечения, лейкоциты при воспалительном процессе. При пальпации почка определяется увеличенной в размерах, болезненной и легко смещающейся. В дальнейшем начинает страдать общее состояние: отмечается слабость, повышенная утомляемость, снижение аппетита, похудание, симптомы хронической почечной недостаточности.
Основные методы диагностики гидронефроза — рентгенологические, где определяется расширение чашечно-лоханочной системы, непроходимость мочи по мочеточникам, увеличение почки.
Лечение только оперативное: ликвидация причины заболевания или удаление почки.
Заболевание развивается постепенно. Появляются боли, которые носят разнообразный характер — от ноющих тупых до приступов почечной колики. Часто отмечаются изменения мочи: появляется кровь от микрогематурии до сильного кровотечения, лейкоциты при воспалительном процессе. При пальпации почка определяется увеличенной в размерах, болезненной и легко смещающейся. В дальнейшем начинает страдать общее состояние: отмечается слабость, повышенная утомляемость, снижение аппетита, похудание, симптомы хронической почечной недостаточности.
Основные методы диагностики гидронефроза — рентгенологические, где определяется расширение чашечно-лоханочной системы, непроходимость мочи по мочеточникам, увеличение почки.
Лечение только оперативное: ликвидация причины заболевания или удаление почки.
Слайд 75Паранефрит
Паранефрит — воспаление околопочечной жировой клетчатки. Различают первичный и вторичный паранефрит.
Первичный развивается вследствие непосредственной травмы, ранения или ушиба поясничной области с последующим инфицированием и нагноением околопочечной гематомы или гематогенного заноса инфекции в паранефральную клетчатку из отдаленных гнойных очагов (абсцесс, ангина, мастит и др.). Вторичный развивается как осложнение гнойно-воспалительного процесса в почке.
Заболевание начинается внезапно. Появляются озноб, повышение температуры тела до 38—40 °С, общая слабость. Только на 4— 5 день заболевания появляются местные симптомы: боли в поясничной области с иррадиацией в бедро. При пальпации поясничной области отмечается болезненность, напряжение мышц спины, чувствуется ригидность мышц на стороне заболевания. Симптом Пастернацкого положительный. Для подтверждения диагноза проводится рентгенологическое исследование, где на обзорном снимке не будет видна почка.
С паранефритом пациент находится на лечении в урологическом отделении. Сначала проводится консервативное лечение: назначаются антибиотики, сульфаниламидные препараты, общеукрепляющие и дезинтоксикационные, УВЧ, ультразвук на сторону заболевания. Если терапия не приводит к желательному результату, то проводится оперативное лечение — вскрытие и дренирование гнойника.
Заболевание начинается внезапно. Появляются озноб, повышение температуры тела до 38—40 °С, общая слабость. Только на 4— 5 день заболевания появляются местные симптомы: боли в поясничной области с иррадиацией в бедро. При пальпации поясничной области отмечается болезненность, напряжение мышц спины, чувствуется ригидность мышц на стороне заболевания. Симптом Пастернацкого положительный. Для подтверждения диагноза проводится рентгенологическое исследование, где на обзорном снимке не будет видна почка.
С паранефритом пациент находится на лечении в урологическом отделении. Сначала проводится консервативное лечение: назначаются антибиотики, сульфаниламидные препараты, общеукрепляющие и дезинтоксикационные, УВЧ, ультразвук на сторону заболевания. Если терапия не приводит к желательному результату, то проводится оперативное лечение — вскрытие и дренирование гнойника.
Слайд 76Уход за пациентом после операции на почке
После операции необходим постельный режим
в течение нескольких недель. В первые часы пациент лежит на спине, избегая резких движений. Поворачиваться на бок разрешается на 2-й день, садиться — на 3—4 день. Во время операции вводятся дренажи вокруг почки и в сохраненную почку. Дренажи опускаются в стерильные сосуды, которые меняются ежедневно.
Медсестра следит за количеством и цветом выделяемой жидкости. Повязка на ране вокруг дренажа должна оставаться сухой, ее промокание говорит о смещении или закупорке дренажа. При закупорке дренажа или появлении геморрагического содержимого необходимо сообщить врачу. Через дренаж медсестра промывает почечную лоханку 2—3 раза в день, вводя одномоментно не более 5—6 мл жидкости. При уменьшении отделяемого дренажи постепенно извлекают. Обязательно надо следить за выделением мочи, измерять артериальное давление.
Медсестра следит за количеством и цветом выделяемой жидкости. Повязка на ране вокруг дренажа должна оставаться сухой, ее промокание говорит о смещении или закупорке дренажа. При закупорке дренажа или появлении геморрагического содержимого необходимо сообщить врачу. Через дренаж медсестра промывает почечную лоханку 2—3 раза в день, вводя одномоментно не более 5—6 мл жидкости. При уменьшении отделяемого дренажи постепенно извлекают. Обязательно надо следить за выделением мочи, измерять артериальное давление.
Слайд 77Заболевания наружных половых органов
Острый эпидидимоорхит.
Эпидидимит — воспаление придатка яичка. Орхит —
воспаление яичка. Часто воспаляются одновременно яичко и его придатки. Причиной могут быть инфекционные и вирусные заболевания (паротит, грипп, пневмония), заболевания, вызывающие застой крови в органах малого таза и мошонки, половые излишества, алкоголь, онанизм, верховая езда, различные травмы.
Заболевание начинается остро. Появляются резкие интенсивные боли в мошонке с иррадиацией в паховую область и крестец, повышение температуры до 38—40 °С. Яичко и придаток увеличены, болезненны, уплотнены и напряжены. Кожа мошонки отекает, становится красной, напряженной, горячей на ощупь, складки сглаживаются. Пациента с такой клинической картиной необходимо срочно госпитализировать в урологическое отделение.
В лечении используется блокада семенного канатика для обезболивания, наложение суспензория с мазью Вишневского, введение антибиотиков и дезинтоксикационных препаратов. Показан покой, местное применение холода 2—3 дня. При образовании абсцесса показана операция — вскрытие и дренирование гнойника.
Заболевание начинается остро. Появляются резкие интенсивные боли в мошонке с иррадиацией в паховую область и крестец, повышение температуры до 38—40 °С. Яичко и придаток увеличены, болезненны, уплотнены и напряжены. Кожа мошонки отекает, становится красной, напряженной, горячей на ощупь, складки сглаживаются. Пациента с такой клинической картиной необходимо срочно госпитализировать в урологическое отделение.
В лечении используется блокада семенного канатика для обезболивания, наложение суспензория с мазью Вишневского, введение антибиотиков и дезинтоксикационных препаратов. Показан покой, местное применение холода 2—3 дня. При образовании абсцесса показана операция — вскрытие и дренирование гнойника.
Слайд 78Перекрут яичка
Заболевание чаще встречается в детском возрасте. Причиной является относительно большая
длина семенного канатика, удлинение собственной связки яичка, широкая влагалищная полость яичка. При травмах, физическом напряжении или резких движениях в этих случаях может произойти перекрут в области семенного канатика.
Клиническая картина обусловливается нарушением кровообращения яичка.
Появляются боли в паховой области и мошонке. Боли сопровождаются тошнотой, рвотой, головокружением, задержкой мочеиспускания. Присоединяются симптомы «острого живота». При осмотре пациента виден отек и гиперемия мошонки, яичко болезненно, уплотненно, увеличено в размере и подтянуто к корню мошонки. При пальпации живота наблюдается болезненность, напряжение мышц внизу живота.
Перекрут яичка дифференцируется с острым аппендицитом, ущемленной паховой грыжей, паховым лимфаденитом. Пациента необходимо госпитализировать в хирургическое отделение для экстренной операции. Осложнением данного заболевания может быть ишемия яичка и его некроз
Клиническая картина обусловливается нарушением кровообращения яичка.
Появляются боли в паховой области и мошонке. Боли сопровождаются тошнотой, рвотой, головокружением, задержкой мочеиспускания. Присоединяются симптомы «острого живота». При осмотре пациента виден отек и гиперемия мошонки, яичко болезненно, уплотненно, увеличено в размере и подтянуто к корню мошонки. При пальпации живота наблюдается болезненность, напряжение мышц внизу живота.
Перекрут яичка дифференцируется с острым аппендицитом, ущемленной паховой грыжей, паховым лимфаденитом. Пациента необходимо госпитализировать в хирургическое отделение для экстренной операции. Осложнением данного заболевания может быть ишемия яичка и его некроз
Слайд 79Острый баланопостит
Баланопостит — это острое воспаление головки полового члена и крайней
плоти. Различают первичный и вторичный баланопостит. Первичный возникает у нечистоплотных людей, при фимозе, механических и химических раздражениях. Вторичный баланопостит является следствием гонореи, сифилиса, диабета, опухоли.
Больные жалуются на боль, зуд, жжение и выделение гноя в области головки полового члена. Крайняя плоть отечна, гипере-мирована.
Лечебные мероприятия сводятся к осторожному обнажению головки, тщательному туалету головки теплым антисептическим раствором, закрытию крайней плоти и наложению салфетки с мазью. Можно использовать синтомициновую и мети-лурациловую эмульсию, эритромициновую мазь. Ванночки в антисептическом растворе надо делать как можно чаще. Если в течение недели нет улучшения, то необходимо пациента направить на обследование к венерологу.
Больные жалуются на боль, зуд, жжение и выделение гноя в области головки полового члена. Крайняя плоть отечна, гипере-мирована.
Лечебные мероприятия сводятся к осторожному обнажению головки, тщательному туалету головки теплым антисептическим раствором, закрытию крайней плоти и наложению салфетки с мазью. Можно использовать синтомициновую и мети-лурациловую эмульсию, эритромициновую мазь. Ванночки в антисептическом растворе надо делать как можно чаще. Если в течение недели нет улучшения, то необходимо пациента направить на обследование к венерологу.
Слайд 80Варикоцеле
Варикоцеле — варикозное расширение вен семенного канатика и мошонки. Причинами являются
врожденные аномально расположенные кровеносные сосуды или повышенный приток крови к половым органам. Нарушение кровообращения при варикоцеле постепенно может привести к гипотрофии яичка, ухудшению сперматогенеза и бесплодию.
Клинически заболевание сначала никак не проявляется. Потом появляется тяжесть и дискомфорт в области яичка. При пальпации определяются варикозно измененные вены по ходу семенного канатика и в мошонке. В запущенных случаях яичко уменьшается в размерах, больные испытывают зуд, тяжесть в мошонке, тупые боли при беге и ходьбе.
В начале заболевания рекомендуется ношение плавок, закаливание, занятие спортом, особенно плаванием. При неэффективном консервативном лечении проводится оперативное вмешательство
Клинически заболевание сначала никак не проявляется. Потом появляется тяжесть и дискомфорт в области яичка. При пальпации определяются варикозно измененные вены по ходу семенного канатика и в мошонке. В запущенных случаях яичко уменьшается в размерах, больные испытывают зуд, тяжесть в мошонке, тупые боли при беге и ходьбе.
В начале заболевания рекомендуется ношение плавок, закаливание, занятие спортом, особенно плаванием. При неэффективном консервативном лечении проводится оперативное вмешательство
Слайд 81Заболевания предстательной железы
Простатит
Простатит — воспаление предстательной железы. Причиной является попадание микробов
непосредственно или гематогенным и лимфогенным путем в ткань железы: воспалительные процессы в мочевых органах, заболевание гонореей, травматические повреждения мочеиспускательного канала, хронические воспаления в других органах.
Клинически в начале заболевания отмечается учащенное и болезненное мочеиспускание, железа при пальпации через прямую кишку не увеличена, но болезненна. При гнойном простатите появляется задержка мочеиспускания, частые позывы на мочеиспускание, выделение мочи по каплям, сильные боли в прямой кишке и промежности, усиливающиеся при акте дефекации. Температура тела повышается, появляются симптомы интоксикации. При пальпации железа плотная, увеличенная в размере и болезненная.
В лечении используются покой, тепловые процедуры, антибиотики, сульфаниламидные препараты, обезболивающие средства. При нагноении вскрытие и дренирование железы.
Клинически в начале заболевания отмечается учащенное и болезненное мочеиспускание, железа при пальпации через прямую кишку не увеличена, но болезненна. При гнойном простатите появляется задержка мочеиспускания, частые позывы на мочеиспускание, выделение мочи по каплям, сильные боли в прямой кишке и промежности, усиливающиеся при акте дефекации. Температура тела повышается, появляются симптомы интоксикации. При пальпации железа плотная, увеличенная в размере и болезненная.
В лечении используются покой, тепловые процедуры, антибиотики, сульфаниламидные препараты, обезболивающие средства. При нагноении вскрытие и дренирование железы.
Слайд 82Аденома предстательной железы
Аденома предстательной железы — доброкачественное образование железы, находящееся в
соединительной или железистой ткани в пределах капсулы предстательной железы. Это заболевание поражает мужчин пожилого и старческого возраста. Частым осложнением может быть цистит, пиелонефрит, бесплодие.
В начале заболевания пациенты жалуются на учащенное мочеиспускание, позывы на мочеиспускание ночью. Постепенно появляется неполное опорожнение мочевого пузыря и задержка мочеиспускания. На этом этапе может быть инфицирование мочевого пузыря и почек. При пальцевом исследовании железы через прямую кишку обнаруживается уплотненная и увеличенная предстательная железа. Для подтверждения диагноза проводится ультразвуковое исследование.
В начале заболевания проводится консервативное амбулаторное лечение урологом. При острой задержке мочеиспускания прибегают к катетеризации мочевого пузыря. При невозможности катетеризации проводится пункция мочевого пузыря и наложение цистостомы. В этом случае необходимо оперативное удаление предстательной железы.
В начале заболевания пациенты жалуются на учащенное мочеиспускание, позывы на мочеиспускание ночью. Постепенно появляется неполное опорожнение мочевого пузыря и задержка мочеиспускания. На этом этапе может быть инфицирование мочевого пузыря и почек. При пальцевом исследовании железы через прямую кишку обнаруживается уплотненная и увеличенная предстательная железа. Для подтверждения диагноза проводится ультразвуковое исследование.
В начале заболевания проводится консервативное амбулаторное лечение урологом. При острой задержке мочеиспускания прибегают к катетеризации мочевого пузыря. При невозможности катетеризации проводится пункция мочевого пузыря и наложение цистостомы. В этом случае необходимо оперативное удаление предстательной железы.
Слайд 86Уход за пациентом
После операции на 1—2 дня назначается постельный режим. Проводится
уход за цистостомой: повязку вокруг цистостомы необходимо часто менять, чтобы не было мацерации кожи вокруг нее, кожу вокруг обрабатывать цинковыми пастами или присыпками. Над раной устанавливают небольшой каркас, чтобы не намокала простыня. Мочевой пузырь промывается 2—3 раза в день через цистостому по дренажу в мочевой пузырь вводится 150—200 мл антисептического раствора и выводится пассивно в сосуд. Дренажная трубка, выведенная из мочевого пузыря, опускается в открытый сосуд, который прикрепляется к кровати. После отмены постельного режима сосуд для приема мочи можно подвесить под одежду пациента. При наложении постоянного свища используется головчатый катетер Петцера и рекомендуется ношение мочеприемника